ABSTRACT
Metodele contraceptive
folosite atat in perioada de lactatie, cat si in afara acesteia.
Studiul are un grad de
aplicativitate teoretica si practica permitand extragerea
unor concluzii de valoare.
Rezultatele obtinute in
studiul facut sunt in concordanta cu cele existente in
literatura de specialitate romana si internationala
referitoare la aceasta problema.
Facand un bilant al
studiului putem consemna:
Utilizarea metodelor de
contraceptie inca din perioada de lactatie este benefica
si eficienta si permite scaderea mortalitatii
materne prin avort si complicatiile acestuia;
Din numarul total de 1341 de femei
cu varste cuprinse intre 15 si 44 de ani care au nascut in clinica
Obstetrica-Ginecologie a Spitalului Universitar de Urgenta
"Elias", 37% au optat pentru contraceptia DIU, 15% pentru metode locale
si de bariera, 46% pentru contraceptive orale si restul de 2%
optand pentru sterilizarea chirurgicala;
In ceea ce priveste
contraceptia hormonala, in cadrul lotului studiat 54% au preferat
POP, 42% contraceptive injectabile si doar 2% COC;
In perioada de lactatie 6% din
femei au optat in postpartumul imediat pentru inceperea administrarii
contraceptivelor si 94% la 4-6 saptamani postpartum;
Contraceptia in perioada de
lactatie este importanta deoarece se adreseaza unui grup
particular de femei, la care lactatia de insoteste de un efect
contraceptiv moderat ce produce spatierea sarcinilor;
Durata perioadei de infertilitate
indusa de lactatie depinde de durata si intensitatea
alaptarii.
Cuvinte cheie:
Contraceptie, lactatie,
postpartum, infertilitate, POP, COC, DIU
CAPITOLUL I
PARTEA GENERALA
INTRODUCERE
SCOPUL SI
IMPORTANTA LUCRARII
Oamenii sunt cea mai
importanta si valoroasa resursa a unei natiuni
si, deci, trebuie sa se afle in centrul tuturor aspectelor
dezvoltarii sustinute. Participarea femeilor este hotaratoare
pentru succesul programelor de dezvoltare, cu accent pe egalitatea femeii
si cresterea drepturilor ei, pe drepturi legale de reproducere
si sanatatea reproducerii. Programele de actiune in acest
sens sustin cu claritate accesul la serviciile de sanatate a
reproducerii, incluzand planificarea familiala si sanatatea
sexuala, printr-o abordare holistica a sistemului de
asistenta medicala primara.
Sanatatea reproductiva presupune
posibilitatea ca oamenii sa duca o viata sexuala
normala, fericita si sigura, precum si posibilitatea
de a decide daca, cat de des si cand anume aceasta sa aiba
ca rezultat procrearea. Aceasta implica in acelasi timp dreptul
barbatului si al femeii de a fi informati si de avea acces
la metode eficiente, acceptabile si la indemana de planificare
familiala, la metode care sa nu contravina legii, precum si
la dreptul de a avea acces la serviciile de ocrotire a
sanatatii care sa permita femeilor parcurgerea in
siguranta a perioadei de sarcina si a nasterii,
cresterea sansei cuplurilor de avea copii sanatosi.
Planificarea familiala acorda
indivizilor si cuplurilor dreptul de a-si controla propria
fertilitate si de avea numarul de copii dorit atunci cand
considera oportun. Limitarea nasterilor si mentinerea unui
interval optim intre nasteri, prevenirea si reducerea avorturilor
sunt foarte importante pentru scaderea morbiditatii si
mortalitatii materne. Un interval intergenezic sub 2 ani
reprezinta factor de risc atat pentru copil cat si pentru mama;
peste 2 ani este optim, asociind mortalitate infantila si
materna scazute, iar sub 2 ani si asociat cu numar mare de
nasteri constituie factor de risc pentru mama.
Orientarea spre una dintre
metodele contraceptive se poate concretiza intr-o prevenire reala si
eficienta a sarcinii. Aceasta orientare se poate realiza numai
printr-o colaborare apropiata intre pacienta si medicul
specialist, care trebuie sa fie capabil sa raspunda
numeroaselor intrebari generate de hotararea de a alege si de a
accepta una din metode.
Un aspect de mare importanta pentru
medicul practician este alegerea unei metode contraceptive in functie de varsta
femeii. Dupa John Guillebaud, exista sapte varste contraceptive ale femeii, pentru fiecare varsta
propunand si metoda cea mai indicata:
nastere -»pubertate: nu sunt necesare metode
contraceptive; de mare importanta este educatia sexuala
facuta de parinti;
pubertate -» casatorie: alegerea depinde de
stabilitatea partenerului, frecventa
activitatii sexuale, convingerile religioase, etc. Este de recomandat
ca pilulele sa nu fie prescrise decat dupa 16 ani si dupa 2
ani de cicluri stabile. Pe langa COC, pana la
casatorie se mai poate recurge si la metodele de bariera
sau spermicide;
casatorie - copil: prima alegere este
reprezentata de COC; se mai poate recurge la o metoda de
bariera;
perioada alimentatiei la san: prima alegere =
metodele de bariera; a doua alegere = DIU; a treia alegere = POP;
spatierea sarcinilor dupa oprirea
lactatiei: metode de bariera, DIU, POP, COC;
dupa nasterea ultimului
copil dorit: prima alegere = DIU; alte metode la care se poate recurge sunt metodele de
bariera, COC, POP, contraceptie hormonala injectabila. >
40 de ani, in perimenopauza, daca exista tulburari de ciclu
menstrual se va recurge la administrarea de contraceptive exclusiv progestative
(PEP).
familie completa, copii mari si/sau
neacceptarea altor metode: se recomanda sterlizarea feminina sau
masculina.
Utilizarea metodelor de
contraceptie inca din perioada de alaptare in postpartum este benefica si
eficienta, ea ducand la scaderea mortalitatii materne prin avort
si complicatiile acestuia si la scaderea
mortalitatii si morbiditatii infantile. Spatierea nasterilor duce la
cresterea sperantei de viata la nou nascut.
Lactatia se
insoteste de un efect contraceptiv moderat ce produce spatierea sarcinilor, ca modalitate
de limitare a dezvoltarii familiei. Instruirea femeilor in
legatura cu amenoreea lactationala si
proprietatile contraceptive ale alaptarii este insa
redusa in tarile in curs de dezvoltare, cum este tara
noastra. Nu aceleasi sunt
conditiile in tarile dezvoltate socio-economic si in care
exista programe de planificare moderne ce promoveaza din plin
utilizarea amenoreei de lactatie ca metoda contraceptiva
naturala si fiziologica.
De aceea, in
prezent devine necesara prezenta in maternitati a unor
echipe de cadre medicale specializate in contraceptie,
inclusiv LAM (lactational amenorhea method), care sa promoveze alaptarea, LAM
si contraceptia, sa inlature barierele si
prejudecatile . Amenoreea lactationala are efect
contraceptiv de cel putin 98 %, putand fi astfel comparata favorabil
cu alte metode contraceptive.
De asemenea, LAM ofera timp de gandire pentru
alegerea unei metode contraceptive optime de durata lunga. Sarcinile
nedorite, desi rare, aparute in timpul utilizarii LAM
genereaza intervale scurte, dar cu risc crescut intre sarcini.
Introducerea LAM in programele de planificare
familiala necesita pregatirea mamelor, o atentie
deosebita acordata celor care lucreaza, atitudini pozitive din
partea personalului medical, colaborare intre echipele de planificare
familiala si de ingrijire postpartum a mamei si sugarului,
analize ale situatiei, evaluari, supraveghere permanenta. Din
acest punct de vedere, medicii specialisti in contraceptie si
planificare familiala sunt semnificativ sustinuti de catre
medicii pediatrii, in prezent existand o puternica tendinta de
revenire la hranirea naturala si fiziologica a sugarului cu lapte de mama, considerat a fi
singurul capabil sa asigure acestuia un aport nutritional optim din
toate punctele de vedere.
In concluzie, LAM este o metoda
contraceptiva eficienta care ar trebui intens promovata de catre
toate programele de planificare familiala. Ea ar trebui
insa sa includa si posibilitatile de continuare a
contraceptiei atunci cand conditiile LAM nu mai sunt indeplinite.
ISTORIA CONTRACEPTIEI
Preocuparile privind impiedicarea
aparitiei unei sarcini nedorite nu sunt noi. Inca din antichitate, oamenii
au incercat sa disocieze actul sexual de procreatie, functia de
reproducere a sexualitatii de erotism si placerea actului
sexual.
Bazele
contraceptiei de astazi, se pare insa, ca s-au pus inca din
antichitate. Texte pe papirus datand din
1850 i.e.n descriu cum femeile din clasele sociale superioare isi
introduceau diverse substante in vagin pentru a bloca sau a distruge
spermatozoizii. Printre acestea se descriu pesare cu excremente de crocodil,
diverse substante gomoase si o mixtura de miere cu carbonat de
sodiu. La prima vedere par absurde, dar au totusi o baza
stiintifica. Excrementele de crocodil (cele de elefant s-au
folosit mai tarziu) erau usor alcaline, asa cum sunt si
spermicidele de astazi. Un alt text egiptean din 1550 i.e.n.
mentioneaza utilizarea unor bureti impregnati cu o
solutie fermentata de frunze de acacia. Aceasta mixtura
contine acid lactic, inca folosit si astazi in gelurile
spermicide .
In Grecia Antica exista conceptul de planificare familiala,
numita 'atokion'. Hipocrate vorbeste in juramantul
sau de 'atokia ' (contraceptive) si 'phtoria'
(abortive). De asemenea, tot Hipocrate, in textele sale, recomanda ingurgitarea
de sulfat de cupru pentru a evita sarcina un an de zile. Aristotel descrie cum
poate deveni uterul unei femei 'neprimitor' pentru spermatozoizi
:'se unge acea parte pe care
cad spermatozoizii cu ulei de cedru sau cu un unguent cu plumb sau tamaie si
ulei de masline'. Pliniu cel Tanar sfatuia folosirea
virtutilor contraceptive ale patrunjelului. Italiencele zilelor
noastre mai cred inca in eficacitatea acestuia. Galien recurge la metode
fizice, recomandand femeii 'sa sara de sapte ori,
fortandu-se sa-si atinga fesele cu calcaiele'.
Azi, asemenea recorduri starnesc rasul.
Majoritatea mijloacelor contraceptive actuale
isi au sursa in concepte vechi. Grecii antici au incercat de asemenea sa
foloseasca si metoda calendarului, evitand contactele sexuale in acea
perioada a lunii in care femeia era fertila. Doua din principalele metode naturale de
contraceptie, cea a lui Ogino Knauss si cea a curbei termice, se bazeaza pe abstinenta
periodica preconizata de medicul grec Saranus din Ephes in secolul II e.n . Observatiile sale
il condusesera la constatarea ca femeia nu putea fi
fecundata decat in unele perioade ale ciclului menstrual. Fiind in
imposibilitatea de a cunoaste mecanismul intim al ovulatiei, el nu a
putut ajunge la concluzii riguros stiintifice.
Metoda retragerii sau 'coitus
interruptus', care ramane si astazi mijlocul contraceptiv cel mai raspandit in lume, a
fost redescoperita in secolul XIX de catre medicul englez William
Goodwell. Coitul intrerupt era practicat si in societatea musulmana,
in epoca Profetului. In epoca moderna a constituit si
constituie inca o metoda larg acceptata si folosita. Se pare ca si aceasta metoda
ar fi fost responsabila de declinul fertilitatii in secolele XVII,
XVIII in multe tari dezvoltate, dar si in cele in curs de dezvoltare,
metoda are inca multi adepti.
Textele sanscrite din India
recomandau spalaturile intravaginale cu apa sarata si descriau de
asemenea 'coitus obstructus' - comprimarea bazei penisului in timpul
ejacularii in scopul de a redirectiona sperma spre vezica
urinara. Doctorii musulmani din secolul al XlV-lea recomandau folosirea de
sare gema, catran, suc de ceapa si rasini aplicate pe
penis sau pentru femei bureti impregnati cu suc de rodie. Zeama de
lamaie a avut o larga raspandire in toate culturile; in prezent,
in Europa de Est, inca se mai foloseste sucul de la o jumatate
de lamaie ca pesar, acidul citric actionand ca spermicid .
Prezervativele se folosesc
inca din era egipteana, cand erau confectionate din intestin de animal; de-a
lungul timpului, materialele din care s-au confectionat au fost foarte
variate, ca si formele lor, de altfel (in Japonia anilor 1870,
barbatii foloseau ' kabutogata'). La inceputul acestui
secol, femeile din unele triburi din
Africa foloseau pastaile unor plante ca un fel de prezervativ feminin.
Legendele spun ca si femeile
romane din primul secol utilizau vezica urinara de capra in
acelasi scop.
Contraceptia feminina isi avea
si ea adeptii si modalitatile sale in lumea
antica. Aspazia din Millet practica deja dusuri vaginale. Evreii au
pus la punct un prezervativ feminin
caruia i se cunoaste numele (Moukh), dar nu si forma. De-a lungul secolelor au aparut diverse metode
care il imita: jumatatea de lamaie golita a lui Casanova,
buretii lui Marie Stopes care contineau o capsula pentru
introducerea unei tablete chimice, pesarul ocluziv al lui Mensinga, pe
care acesta l-a descris in 1881 in 'Sterilitate facultativa'.
Acestia sunt stramosii directi ai capsulelor cervicale
si ai diafragmelor actuale.
In perioada moderna, primele pesare ocluzive
din cauciuc au aparut in Germania, in secolul XIX, fiind imaginate de dr.
Hasse. Dupa introducerea vulcanizarii
cauciucului in 1840, in Germania, capisoanele cervicale si
diafragmele vaginale au capatat o larga raspandire
in Europa de Vest, in SUA au devenit populare la inceputul secolului XX. Pentru
mult timp au fost cele mai raspandite mijloace contraceptive. Au insa
doua dezavantaje majore: dependenta de actul sexual si
eficacitatea relativa. Folosirea lor este limitata de necesitatea
alegerii dispozitivului prin masuratori corespunzatoare de
catre un personal medical calificat. In prezent, interesul pentru aceste metode
este din nou in crestere, probabil datorita unor efecte secundare
aparute ca urmare a folosirii indelungate a DIU si a contraceptivelor
hormonale.
In 1918, Marie Stopes, considerata
initiatoarea conceptului modern de planificare familiala, a inventat
propriul model de diafragma din cauciuc, care era disponibila prin
comanda postala. Stiind ca nu avea o
eficienta de 100%, recomanda folosirea ei impreuna cu
chinina sau vaselina aplicate local. In 1930, industria
prezervativelor este revolutionata prin aparitia latexului, iar
in Germania se foloseste pentru prima data un dispozitiv intrauterin
confectionat din fir de argint (cu siguranta insa, primele
dispozitive intrauterine au aparut acum mii de ani). Desi
substante active din punct de vedere chimic au fost folosite din cele mai
vechi timpuri, primele spermicide comercializate sub forma de ovule au
fost introduse abia in 1885 de catre farmacistul englez Rendell. Pesarul
lui Rendell consta din unt de cacao solubil si sulfat de chinina.
Acesta a devenit foarte popular si raspandit in intreaga lume
catre sfarsitul secolului. Intre 1920 - 1930 a aparut o
intreaga varietate de ovule vaginale sau tablete spumante continand
in primul rand mercur, chinina, acid boric si alti acizi slabi.
Din cele mai vechi timpuri, metodele de
bariera, alaturi de avort si coitus interruptus, au fost
singurele metode de control al fertilitatii acceptate de cele mai
multe cupluri. In anii '60 insa a avut loc o adevarata
revolutie in reglarea fertilitatii prin aparitia metodelor
de contraceptie hormonala si intrauterina. Dupa
aceasta perioada, metodele de contraceptie vaginala au devenit
mult mai putin atractive, iar utilizarea lor a scazut semnificativ.
La inceputul anilor '70, sterilizarea chirurgicala a devenit cea mai
frecventa metoda de control al fertilitatii, iar folosirea
metodelor de bariera a scazut si mai mult. Dupa cativa
ani insa au inceput sa apara anumite dezavantaje si efecte
secundare ale acestor tehnici. Contraceptivele orale au inceput sa fie
privite cu suspiciune in lumea medicala si de catre paciente.
Desi DIU au fost considerate, la un moment dat, ca metode contraceptive
ideale, totusi existenta unor efecte secundare ca sangerarea, durerea
si inflamatiile pelvine au scazut mult entuziasmul celor care le
foloseau. De aceea, incepand de prin anul 1975, interesul pentru metodele de
bariera a cunoscut o noua crestere si aceasta este
inca evidenta. Steriletul sau DIU insusi redescoperit de lumea
moderna deriva dintr-un procedeu pus la punct de nomazii arabi. in
lungile traversari ale desertului, sarcinile la camile erau
evitate prin introducerea in cavitatea uterina a acestora de sfere de
piatra. Descoperirea in 1962 a polietilenei a permis realizarea de DIU de
inalt rafinament, pentru evitarea unor incidente observate dupa primele
sterilete. Utilizarea cuprului a marcat un
progres cert in acest domeniu.
In 1923, Pust raporteaza
eficacitatea contraceptiva a inelelor intrauterine de matase legate de un buton de sticla pe
un lot de 453 de femei studiate de el si 23.000 de mii de femei
purtatoare de astfel de inele in Germania. Derivate ale acestor aparate se
folosesc in aceasta perioada in Elvetia, in anumite regiuni din
Germania si, de asemenea, in Franta unde sunt numite ginoreglatoare,
unele constituind adevarate bijuterii
de familie, mostenindu-se de la mama la fiica.
La inceputul secolului al XX-lea, un numar de
oameni de stiinta europeni, printre care Beard, Prenant si
Loeb, au emis ipoteza ca secretia corpului galben inhiba
ovulatia in timpul sarcinii. Atat acestia cat si alti
specialisti si-au focalizat cercetarile asupra descoperirii relatiilor
de baza in fiziologia reproductiva; unul dintre acestia -
fiziologul austriac Haberlandt - a extins conceptul existent si a avansat
ideea ca hormonii pot fi utilizati in scopul sterilizarii (Perone
, 1994). In 1927 el publica un articol intitulat 'On the Hormonal
Sterilization of Female Animals'
(Despre Sterilizarea Hormonala la Animale) in care raporteaza
inducerea temporara a sterilitatii la rozatoare
tratate cu extracte ovariene si placentare (Haberlandt , 1927) - exemplu
clar de contraceptiv oral. Dupa izolarea progesteronului din corpus luteum,
Makepeace si colaboratorii au raportat in 1937 ca acest hormon natural pur are capacitatea de a bloca
ovulatia la iepuri (Makepeace et al., 1937). Doi ani mai tarziu,
Astwood si Fevold (1939) au raportat efecte similare la sobolani.
In anii '50, Pincus, Garcia si Rock
demonstreaza ca progesteronul si 19 -norprogesteron inhiba
ovulatia la femei (Rock et al., 1957). In mod ironic, prin aceasta descoperire, ei se
indeparteaza tot mai mult de intentiile lor initiale de a
trata sterilitatea cu progestative si combinatii estro - progestative.
Descoperirile initiale au aratat ca oricare din cei doi hormoni
blocheaza eficient ovulatia la majoritatea femeilor. Cu toate acestea,
datorita riscului de cancer si al altor posibile efecte secundare ale
estrogenilor (dietilstilbestrol), studiile ulterioare s-au realizat numai cu
preparate progesteronice.
De la inceputul utilizarii contraceptivelor, s-a cautat
imbunatatirea formulei lor chimice, plecand de la dezideratul obtinerii
efectului contraceptiv dorit la o concentratie hormonala minima,
care sa nu afecteze starea de sanatate a femeii. De asemenea,
s-a cautat obtinerea unor contraceptive noi care sa asigure un
grad inalt de protectie cu efecte secundare reduse. De asemenea,
introducerea contraceptivelor estro-progestative bifazice si trifazice,
prin modificarea continutului hormonilor in timpul unui ciclu, duce la
dozaj cumulativ mai mic de hormoni sexoizi, pastrandu-se insa o
eficienta contraceptiva similara cu a estro-progestativelor
monofazice. O mentiune speciala trebuie acordata eficientei
contraceptive crescute, cu efecte secundare minime, a progestativelor
microdozate introduse pe piata mondiala in 1965 si extinse in
1972 prin utilizarea norsteroizilor pe cale orala sau vaginala. Se
apreciaza ca folosirea progestativelor microdozate reprezinta in
Anglia 8% din totalul contraceptivelor hormonale. Astazi, pe plan mondial,
se folosesc pe scara larga si progestativele cu durata
lunga de actiune, administrate intramuscular sau sub forma de
implant subdermal. Astfel, acetatul de medroxiprogesteron depot, administrat
experimental pentru prima data in anii '60, este brevetat in peste 80 de
tari.
Administrarea vaginala a
contraceptivelor hormonale (inel vaginal) si utilizarea asocierii
contraceptiei hormonale celei mecanice (DIU cu progesteron)
reprezinta ultimele actualitati in contraceptia
hormonala. Milioane de femei din SUA si din intreaga lume au inceput
sa utilizeze contraceptivele orale. Primele rapoarte despre efectele
secundare au inceput sa apara in anii '70 (Kols et al..,
1982). Intrucat reactiile adverse erau dependente de doza, iar
estrogenii si progesteronul aveau efect sinergie de inhibare a
ovulatiei, au condus la reducerea dozelor de hormoni si aparitia
asa-numitelor contraceptive minidozate. Cresterea consumului de
contraceptive bifazice si trifazice a generat o reducere suplimentara
a dozelor de steroizi; se considera ca in prezent pilulele
contin cele mai mici cantitati de hormoni capabile sa
induca efect contraceptiv. O alta realizare majora in anii '80 a
fost descoperirea si intensa promovare a unor efecte benefice asupra
sanatatii ale contraceptivelor orale (Kols et al., 1982).
Prin urmare, un raport recent a ridicat intrebarea daca aceste doze foarte
mici de hormoni din pilulele contraceptive isi mai pastreaza
capacitatea de a induce aceste efecte benefice asupra
sanatatii recunoscute in deceniul trecut (Goldzieher ,
1994). Disponibilitatea larga pe piata internationala a
contraceptivelor apare insa abia din 1960 in SUA si 1961 in Anglia.
Din aceasta perioada utilizarea contraceptiei hormonale se
extinde, prevalenta folosirii acesteia fiind diferita de la o
tara la alta, in functie de aspectele dezvoltarii
socio-economice si culturale. Astfel, in Japonia folosirea acestui mijloc
contraceptiv este de 1%, in timp ce in Olanda este de 40%. Se estimeaza
ca in zilele noastre aproximativ 70 de milioane de femei folosesc
contraceptia hormonala.
Un pas foarte
important il constituie contraceptia la barbati care este si ea pe cale de fi largita. Predomina
inca metoda chirurgicala - vasectomia - inventata de un medic de penitenciar
din SUA. Benigna si indolora, ea consta din
sectionarea canalului deferent care conduce normal spermatozoizii din epididim
la veziculele seminale. La trecerea in noul
mileniu, UN Population Fund estima ca aproximativ 50% din cupluri folosesc metode moderne de
contraceptie si inca 8% apeleaza la metode naturale
sau traditionale. Tendinta actuala a oamenilor de
stiinta este de reevalua proprietatile contraceptive
ale plantelor sau altor substante, intorcandu-ne astfel la vechile metode
ale inteleptilor antici.
PLANIFICARE
FAMILIALA SI COUNSELLING IN
CONTRACEPTIE
Conceptul
de sanatatea reproducerii
Pentru
imbunatatirea calitatii vietii este esential
ca fiecare familie si individ in parte sa aiba posibilitatea sa se
realizeze deplin in domeniul economic si social. Oamenii sunt cea mai
importanta si valoroasa resursa a unei natiuni
si, deci, trebuie sa se afle in centrul tuturor aspectelor
dezvoltarii sustinute. Participarea femeilor este hotaratoare
pentru succesul programelor de dezvoltare, cu accent pe egalitatea femeii
si cresterea drepturilor ei, pe drepturi legale de reproducere
si sanatatea reproducerii. Programele de actiune in acest
sens sustin cu claritate accesul la serviciile de sanatate a
reproducerii, incluzand planificarea familiala si sanatatea
sexuala, printr-o abordare holistica a sistemului de
asistenta medicala primara. Aceasta trebuie sa fie
sprijinita de activitati corespunzatoare de informare, de educare si comunicare, pregatire,
counselling si prestare de servicii de calitate in sistemul de
asistenta medicala la nivel primar, secundar si
tertiar.
Care este deci definitia
sanatatii reproducerii? Sanatatea
reproductiva depinde si de bunastarea fizica, mentala
si sociala, nu numai de absenta bolii sau a
infirmitatii, sub toate aspectele legate de sistemul reproductiv, de
functiile si de procesele acesteia; ea presupune, de asemenea,
posibilitatea ca oamenii sa duca o viata sexuala
normala, fericita si sigura, precum si posibilitatea de a decide daca, cat de des si cand
anume aceasta sa aiba ca rezultat procrearea. Aceasta
implica in acelasi timp dreptul barbatului si al femeii de
a fi informati si de avea acces la metode eficiente, acceptabile
si la indemana de planificare familiala, la metode care sa
nu contravina legii, precum si la dreptul de a avea acces la serviciile de ocrotire a sanatatii
care sa permita femeilor parcurgerea in siguranta a
perioadei de sarcina si a nasterii, cresterea sansei
cuplurilor de avea copii sanatosi. In conformitate cu
definitia de mai sus, sanatatea reproducerii se prezinta ca o constelatie de metode,
tehnici si servicii care contribuie si la bunastare, prin prevenirea si rezolvarea problemelor
legate de aceasta. Sanatatea reproductiva inglobeaza
si sanatatea sexuala, scopul acesteia din urma fiind
cresterea duratei de viata si a relatiilor personale
si nu numai counsellingul si asistenta legate de reproducere
si de bolile cu transmitere sexuala.
Din definitia de mai sus reiese ca
drepturile privind reproducerea sunt drepturi ale omului deja recunoscute de
legile internationale, fiind incluse si in documente
internationale privind drepturile omului, documente relevante, adoptate
prin consens. Acesta drepturi se bazeaza pe recunoasterea dreptului fundamental
al tuturor cuplurilor si persoanelor de a decide liber si responsabil
asupra numarului de copii pe care doresc sa ii aiba, asupra
intervalului dintre nasteri si asupra momentului cand sa se
produca asemenea evenimente, precum
si de a beneficia de informatiile si mijloacele care ii
ajuta sa ia astfel de decizii; ele cuprind de asemenea dreptul
de a atinge cele mai inalte standarde de sanatate reproductiva
si sexuala. Drepturile in cauza presupun si dreptul
oricarei persoane de a lua decizii in legatura cu reproducerea
fara discriminari, constrangeri si violenta.
Deci, acum trebuie sa mergem mai departe
fara sa ne gandim numai la asistenta mamei si copilului
si la planificare familiala, ci si la un mod nou de a aborda
sanatatea reproducerii, incluzand si sanatatea
sexuala. Aceasta trebuie sa ia in considerare conceptul mai larg de
dezvoltare si de crestere a rolului femeii, o abordare holistica impreuna cu integrarea sistemului de
asistenta primara, asigurarea calitatii ,
participarea utilizatorului de servicii, alegerea in cunostinta
de cauza, identificarea si indeplinirea nevoilor individuale si
ale cuplurilor.
Conform principiilor OMS, sanatatea
reproducerii presupune patru elemente:
Planificare familiala;
Asistenta materna;
Prevenirea avorturilor;
Prevenirea infectiilor tractului genital, inclusiv bolile cu transmitere sexuala.
In timp ce toate cele patru
componente trebuie incluse in orice program de sanatatea reproducerii
, planificarea implica un numar de servicii esentiale pentru
sanatatea reproducerii. Planificarea familiala acorda
indivizilor si cuplurilor dreptul de a-si controla propria
fertilitate si de avea numarul de copii dorit atunci cand
considera oportun. Limitarea nasterilor si mentinerea unui
interval optim intre nasteri, prevenirea si reducerea avorturilor
sunt foarte importante pentru scaderea morbiditatii si
mortalitatii materne. Prin faptul ca permite femeilor sa
aiba un control mai mare asupra vietii lor sexuale, planificarea
familiala ajuta la reducerea infectiilor tractului genital
si a bolilor cu transmitere sexuala. Accesul la metode de contraceptie
eficiente este esential. Din 1960, numarul cuplurilor apte pentru
reproducere care folosesc contraceptia a crescut de cinci ori, aceste
metode fiind recunoscute in multe tari, iar intre 1976 si 1988 numarul guvernelor care sprijina
direct planificarea familiala a crescut de la 97 la l25.a
Tarile dezvoltate ofera
majoritatea femeilor acces la o mare
varietate de mijloace contraceptive. Studii recente efectuate in tari
cum ar fi Franta, Marea Britanie, SUA, arata ca numai 3-5% din
femeile casatorite risca o sarcina nedorita
fiindca nu folosesc o metoda contraceptiva, in timp ce in
tarile cu economie in tranzitie cum sunt Ungaria, Cehia, Romania
acest procent este mai mare, pana la 10-15%. Trebuie subliniat ca
aceste cifre releva nevoia neimplinita a planificarii familiale,
deoarece se refera numai la femeile casatorite si nu
si la celelalte, active din punct de vedere sexual, aflate la varsta
reproducerii.
Atunci cind este limitat accesul la contraceptie, femeile recurg
adeseori la avorturi ilegale si
periculoase pentru a-si controla fertilitatea, cu toate consecintele
ce decurg din aceasta, incluzand mutilarea definitiva si chiar
moartea. In mod clar, avortul nu trebuie promovat ca metoda de planificare
familiala. Prevenirea avorturilor prin informare si educare,
counselling-ul, inclusiv cel pre-post - abortum, precum si serviciul de
planificare familiala trebuie sa constituie o prioritate.
Cheia rezolvarii
prioritatilor majore in ceea ce priveste sanatatea
reproducerii consta in disponibilitatea serviciilor de planificare
familiala de calitate, accesul la o gama larga de mijloace
contraceptive, posibilitatea de a alege, intr-un mediu potrivit si propice
utilizatorului acestor servicii. Este necesar sa se dezvolte serviciile
centrate pe utilizator, sa se treaca de la o abordare medicala
curativa la asistenta preventiva si la integrarea in
sistemul de asistenta primara. Trebuie sa se adopte conceptul
de persoana sanatoasa, nu bolnava, conceptul de
utilizator de servicii, nu de pacient. Trebuie sa se recunoasca
dreptul utilizatorului la informare si counselling, accesul la serviciile
de planificare familiala si dreptul de a alege siguranta, dreptul la intimitate, la confidentialitate,
consolare si dreptul la propriile opinii.
Planificare familiala -
generalitati
Planificarea familiala, avand drept sinonime
'planificarea nasterilor', 'controlul
nasterilor', 'limitarea nasterilor', constituie un
drept fundamental al populatiei, al cuplurilor. Fiecare familie are
dreptul sa-si stabileasca numarul de copii dorit si cand ii doreste. In
acelasi timp, fiecare familie trebuie sa fie constienta de
obligatiile si raspunderile pe care le are fata de
copii.
Ca definitie, planificarea familiala
reprezinta determinarea constienta de catre familie a numarului
de copii si a esalonarii in timp a nasterilor;
definitii recente ale acestui concept includ si tratamentul
sterilitatii.
In
dezvoltarea conceptului au existat doua momente:
Primul moment: societatea si cei care se ocupau de
dezvoltarea sociala si a sistemului de sanatate au
constatat ca numarul populatiei creste excesiv de mult,
crestere care exercita presiuni mari asupra familiei si a
societatii. Au aparut astfel primele tendinte in planificarea
familiala: reducerea numarului de copii in familie, deci
esalonarea nasterilor. Acest aspect reprezinta in primul rand o
problema a societatii si in al doilearand o problema a
familiei.
Al doilea moment: tratamentul
sterilitatii pentru a da posibilitatea familiei sa aiba
numarul de copii dorit. Acest aspect ete in primul rand o problema a
familiei si in al doilea rand o problema a societatii.
Dupa
criteriile medicinii sociale, planificarea familiala include:
Dreptul cuplului de a decide asupra numarului de
copii si a momentului nasterii;
Atitudinea constienta a cuplului in
legatura cu obligatiile si responsabilitatile pe
care le are fata de copil;
Metode si tehnici contraceptive;
Tratamentul sterilitatii
primare.
In functie de atitudinea lor fata de planificarea
familiala, se definesc doua categorii de familii:
Familii de tip maltusian - familii in cadrul carora
sunt utilizate metode de
planificare familiala;
Familii de tip nemaltusian - familii in cadrul
carora nu sunt utilizate reguli de
planificare familiala.
Planificarea familiala influenteaza starea
de sanatate a femeii si a copilului prin:
Influentele sarcinilor
o
Varsta mamei la prima nastere sub 20 de ani / peste
35 de ani reprezinta factor de
risc pentru copil;
o
Varsta femeii la nastere peste 35 de ani
reprezinta risc de deces matern;
o
Interval intergenezic:
Sub
2 ani reprezinta factor de risc atat pentru copil cat si pentru mama;
Peste
2 ani este optim , asociind mortalitate infantila si materna scazute;
Sub 2 ani si asociat
cu numar mare de nasteri constituie factor de risc pentru mama.
Prin consecintele utilizarii tehnicilor de
planificare familiala .
Rolul medicului in planificarea
familiala
Medicul trebuie sa
ocupe un rol important in realizarea programelor de planificare familiala. El trebuie sa promoveze
sustinerea unor programe in acest sens si de asemenea sa
fie capabil sa explice si sa puna intr-o perspectiva
rezultatele si problemele pe care le ofera planificarea
familiala. Medicul trebuie sa fie disponibil pentru a oferi permanent
informatii si raspunsuri la problemele pe care le ridica
utilizarea mijloacelor contraceptive pacientelor
care sunt hotarate sa le foloseasca. De asemenea, trebuie
sa joace un rol important in pregatirea personalului medical
sau a altor persoane care vor sa lucreze in serviciul de planificare
familiala .
Pentru furnizarea de sfaturi cuplului sau individului, medicul se
situeaza pe o pozitie ideala: el ajuta cuplul sa
hotarasca numarul optim de copii si alegerea momentului
optim pentru sarcina. De asemenea, medicului ii revine un rol important in
proiectarea si indeplinirea cercetarii. Pacientii care fac parte
din programul de cercetare au nevoie de o atentie speciala.
Acestia sunt urmariti cu regularitate de catre medic. La
nivel national, medicul are rol in convingerea factorilor de decizie
si a populatiei despre necesitatea planificarii familiale. El
trebuie sa sustina toate acestea prin toate mijloacele, inclusiv
mass-media.
In
Romania, rolul medicului in planificarea familiala se refera la:
diagnostic clinic si de laborator al sarcinii cu
indrumarea adecvata spre
dispensarizare si consultatie prenatala sau spre serviciul de
intrerupere a sarcinii;
stabilirea diagnosticului si tratamentul
sterilitatii;
desfasurarea activitatii de
diagnostic, profilaxie si tratament al bolilor
cu transmitere sexuala;
implicarea in crearea si derularea de programe
screening pentru
depistarea cancerului genitomamar;
in afara activitatii de asistenta
medicala mentionata , medicul are de efectuat o serie de
actiuni de informatie, educatie si counselling pe probleme
de sanatate a reproducerii umane in planificare familiala,
actiuni desfasurate la modul individual.
Counselling
in contraceptie
Counsellingul se refera la sfatuirea si indrumarea
celor care folosesc contraceptia. Counsellingul este acea parte, indispensabila, a
consultantei contraceptive care investigheaza necesitatile
de contraceptie ale solicitantilor, ii ajuta sa
inteleaga metoda cea mai potrivita si ii invata
cum sa o foloseasca.
In cadrul consultantei contraceptive, counsellingul
poate rezolva oricare dintre problemele
pentru care o persoana sau un cuplu se pot adresa unui serviciu de planificare
familiala. Astfel, putem sa diferentiem un counselling
premarital, counselling contraceptiv, counselling pre- si post-abortum,
counselling in probleme legate de prevenirea bolilor cu transmitere pe cale
sexuala.
Nu trebuie confundat counsellingul - ca metoda de comunicare intre cel
implicat direct in activitatea de planificare familiala si pacienta
si concentrat asupra situatiei reale a acesteia, asupra
necesitatilor ei si a posibilitatilor sale individuale,
cu educatia sanitara (educatia pentru sanatate,
educatia sexuala) care enunta principii general valabile
menite sa informeze si sa protejeze o masa heterogena
de indivizi cu scopul de a-i sensibiliza si de a-i indruma eventual,
ulterior, catre un serviciu de specialitate.
In
concluzie, procesul de counselling include :
evaluarea atitudinilor
fata de contraceptie, a nivelului cunostintelor,
precum si a corectitudinii acestora;
descrierea pe scurt a
tuturor metodelor, detalierea acelor metode care intereseaza clientii
(mod de actiune, eficienta, utilizare propriu-zisa);
avantaje si
dezavantaje, contraindicatii, reversibilitate, cauze de esec, mod de
obtinere, preturi;
investigarea caracterului
relatiei (comunicare, cooperarea partenerului, frecventa contactelor
sexuale, numar de parteneri, numar de copii, posibile sarcini
ulterioare, etc.);
identificarea si
depasirea blocajelor, inclusiv miturile;
cointeresarea cat mai
devreme a individului/cuplului in asumarea responsabilitatilor (unii
au tendinta de a cere recomandarea expresa a personalului de
planificare familiala);
evaluarea starii de
sanatate in general, rezolvarea unor eventuale probleme de
sanatate (in cadrul centrului de planificare familiala sau in
alte unitati);
prezentarea etapelor ce
vor urma, a posibilelor investigatii suplimentare (analize de laborator,
consultatii interclinice, daca este necesar);
incurajarea virtualilor
beneficiari de a reflecta la toate aspectele referitoare la contraceptie
in general, la metoda care li s-ar parea cea mai potrivita
(individual, incurajarea cointeresarii partenerilor).
CONTRACEPTIA
Definitie
Contraceptia
reprezinta
ansamblul procedeelor destinate impiedicarii fecundatiei, de o maniera
temporara sau ireversibila.
Frecventa
complicatiilor si sechelelor intreruperii sarcinii, chiar daca
acestea sunt mai putin dramatice odata cu liberalizare avortului, fac
ca prevenirea sa fie preferabila solutiei avortului.
Importanta problemei rezulta din faptul ca medicul trebuie
sa cunoasca bine problemele contraceptiei, facand o
veritabila educatie cuplului, care poate astfel sa-si
aleaga momentul maternitatii. Contraceptia permite astfel
cuplului de a avea numarul de copii dorit si de a separa fundamental
sexualitatea de reproducere. La fel, medicul
trebuie sa supravegheze regulat contraceptia pentru a evita incidentele
si accidentele metodei folosite.
Metodele de contraceptie trebuie sa
raspunda la 4 deziderate:
Fiabilitate
numar de sarcini accidentale
. 12 . 100
numar
total de luni de expunere = % an femeie
Procentajul, rata de esec este in functie de numarul de
cicluri de expunere si calculat statistic conform formulei lui Pearl.
Rezultatul se exprima in procentaj de an femeie (12 cicluri de expunere).
Inocuitate, atat in plan local cat si general, atat imediat
cat si ulterior;
Acceptabilitate , intelegand facilitatea de aplicare , fizic
si moral;
Reversibilitatea, nu numai ca metoda,
trebuie sa conduca la revenirea la starea de fecunditate anterioara
odata cu sistarea metodelor, dar trebui sa nu antreneze nici o consecinta
pentru sarcinile urmatoare.
METODE NATURALE DE PLANIFICARE FAMILIALA
Metodele naturale de
planificare familiala sunt metodele cele mai vechi de contraceptie, cel
mai putin nocive pentru cuplu, dar si cu eficacitatea cea mai
redusa. Ele au la baza modificarile organelor genitale in
perioada ciclului menstrual. Cunoscand aceste modificari clinice ale perioadelor
fertile si infertile, cuplul care nu doreste copii va avea relatii
sexuale numai in perioada de infertilitate.
Metoda calendarului
Tinand cont ca ovulul are o rata de supravietuire de
24-48 de ore, iar spermatozoidul de 5 zile, se foloseste urmatoarea
formula pentru a determina inceputul si sfarsitul fazei fertile:
Se determina cel mai scurt si cel mai lung
ciclu din ultimele 6 sau 12 luni;
Prima zi a fazei fertile se afla scazand 19 din
ciclul cel mai scurt;
Ultima zi a faze fertile se afla scazand 11 din
ciclul cel mai lung.
Cel
mai mare dezavantaj al acestei metode deriva din faptul ca uneori
durata ciclurilor variaza destul de mult, iar calculul de mai sus face
faza fertila sa se prelungeasca.
Metoda
temperaturi» bazale
Progesteronul produs de corpul galben dupa ovulatie
determina o crestere a temperaturii bazale. Masurarea
temperaturii bazale (cel mai bine dimineata la trezire, la aceeasi
ora, inainte de a cobori din pat) poate sa indice sfarsitul
fazei fertile si instalarea infertilitatii
postovulatorii (aceasta incepe in dimineata celei de a 3-a zi de la
saltul temperaturii).
Metoda
ovulatiei
Consta in recunoasterea modificarilor mucusului cervical sub
influenta estrogenilor si progesteronului in diferite momente ale
ciclului menstrual. Sub influenta estrogenilor, mucusul creste in
cantitate si devine progresiv mai clar, alunecos, de consistenta
albusului de ou, pana cand ajunge la o secretie maxima,
apoi devine opac, lipicios si scade cantitativ sub influenta
progesteronului pana la urmatoarea menstra. Actul sexual este
permis in zilele uscate care urmeaza menstruatiei, iar
abstinenta va incepe la aparitia primei cantitati de mucus
si va dura pana in a 4-a zi dupa ziua cu volum maxim de mucus .
4. Metode simptotermale
Aceste metode combina cativa indici clinici ai functiei
ovariene pentru a determina cu maximum de precizie perioada de fertilitate
maxima. Inceputul fazei fertile poate fi detectat prin metoda calendarului
si prin ziua aparitiei mucusului; oricare dintre cei doi indicatori
apare primul, acela marcheaza inceputul fazei fertile. Sfarsitul
fazei fertile se determina prin saltul temperaturii bazale (a 3-a
dimineata de la cresterea temperaturii bazale) sau prin ziua cu
cantitate maxima de mucus (perioada de infertilitate incepe la 4 zile
dupa aceasta); oricare dintre cei doi indicatori apare ultimul, acela indica
sfarsitul perioadei fertile.
Eficienta metodelor de
abstinenta periodica
Riscul aparitiei sarcinii la cuplurile care
folosesc metoda ovulatiei (dupa Trussel si Grummer - Strawn)
este de 3,1 % si de 86,4 % pentru restul cuplurilor. Deoarece
spermatozoizii pot supravietui mai multe zile in tractul genital feminin,
nici chiar o abstinenta de 7 zile in jurul momentului ovulatiei
nu poate sa ofere o protectie completa impotriva sarcinii. De
asemenea, infectiile vaginale pot modifica aspectul mucusului cervical
si pot complica utilizarea metodei.
Avantajele metodelor naturale
Nu au efecte secundare;
Nu este afectata functionalitatea organismului;
Sunt acceptabile in orice societate;
Cuplul are control exclusiv asupra propriei
fertilitati;
Daca sunt folosite corect, nu este nevoie de control
ulterior;
Pot fi folosite pentru evitare aparitiei sarcini,
dar si pentru producerea ei;
Folosirea metodelor naturale conduce si la implicarea
barbatului, la cooperarea,
comunicarea si impartirea responsabilitatilor intre
parteneri;
Nu depind de prezenta personalului medical
calificat;
Folosirea corecta a metodelor naturale creste
nivelul cunostintelor despre functia reproductiva.
Dezavantajele metodelor naturale:
Pentru utilizarea cu succes sunt necesari instructori
competenti;
Necesita modificarea comportamentului sexual;
Este necesara o perioada de timp in care femeia
sa invete sa observe si sa
interpreteze semnele si simptomele metodelor;
Eficienta redusa;
Este esentiala participarea , intelegerea
si cooperarea ambilor parteneri;
Cei ce folosesc astfel de metode trebuie sa
consemneze zilnic semnele perioadei
fertile;
Stres, tensiune in cazul unor cupluri, datorita
perioadei de abstinenta si
incertitudinii eficientei metodei.
Atentie! Sarcinile care apar in
urma abstinentei periodice au un risc mai mare de avort decat cele
obtinute prin fecundatie la mijlocul ciclului.
ALAPTAREA CA METODA
CONTRACEPTIVA
In prezent exista dovezi certe ca LAM-
lactational amenorhea method reprezinta o metoda eficace de
control al fertilitatii in primele 6 luni postpartum, atata timp cat
nu este diversificata alimentatia sugarului, iar mama ramane
amenoreica. Desi alaptarea este puternic promovata in multe
maternitati care desfasoara si programe de
planificare familiala, totusi LAM este rar inclusa printre
alternativele oferite de programele de contraceptie .
S-a realizat un studiu in care au fost evaluate
prevalenta utilizarii contraceptiei si rata cumulata a
sarcinii la 12 luni postpartum pe un prim lot de 350 de femei observate inainte
de introducerea LAM si pe un al doilea lot de 348 de femei carora
le-a fost propusa si LAM ca alternativa contraceptiva
dupa nastere, alaturi de celelalte posibilitati (Hardy
& Santos, 1998).
Procentul femeilor care nu au apelat la nici o
metoda contraceptiva a fost foarte scazut in al doilea lot 7,4 %
fata de primul 17,7%. Aceasta diferenta a ramas
semnificativa statistic indiferent de varsta, numarul de copii
nascuti, status marital si gradul de educatie.
Incidenta sarcinii la 1 an postpartum a fost de asemenea foarte
scazuta dupa introducerea LAM (7,4%) comparativ cu situatia
anterioara ( 14 , 3 % ), dar diferenta nu a mai fost
semnificativa statistic dupa prelucrarea datelor in functie de
variabilele anterioare. S-a concluzionat ca LAM este o alternativa
care merita inclusa in programele de planificare familiala
postpartum.
METODA COITULUI INTRERUPT
Coitul intrerupt consta in retragerea
penisului din vagin inainte de ejaculare, astfel incat lichidul spermatic
sa nu atinga organele genitale ale femeii. Metoda are multiple
avantaje: nu costa, nu are efecte adverse, este simpla si
acceptata in general. Teoretic, riscul transmiterii bolilor venerice este
redus, dar nu exista nici un studiu in acest sens.
Acceptabilitatea acestei metode este foarte mare din cauza faptului ca
nu necesita nici o informare, educatie
sau consult contraceptiv. Eficacitatea ei este insa greu de
apreciat deoarece nu s-au efectuat studii stiintifice corecte cu
aceasta tema. Unele studii americane dau un procent de esec de
10 sarcini la 100 femei-an, dar majoritatea
autorilor sugereaza un indice Pearl de 18 %. Eficacitatea acestei metode contraceptive
este in functie de capacitatea barbatului de a-si controla
momentul ejacularii - lucra nu intotdeauna posibil. Trebuie tinut
seama si de faptul ca lichidul preejaculator (din prostata,
glande Cowper) contine, de asemenea, spermatozoizi, fapt contestat de unii
(J. Guillebaud). Metoda are dezavantaje din punct de vedere psihologic si
chiar medical. Barbatul se poate plange de neurastenie, tulburari de
dinamica sexuala; femeia, la randul ei, poate prezenta congestie
pelviana, dureri pelvine, dispareunie, frigiditate, tulburari de
sensibilitate, lipsa orgasmului. Folosirea
inca pe scara larga a acestei metode contraceptive arata
cum o metoda simpla care nu necesita consultatii medicale,
chiar daca nu are eficacitate mare, este acceptata de cuplu.
METODE LOCALE Sl DE
BARIERA
Metodele locale si de bariera sunt
tehnici contraceptive care previn patrunderea spermatozoizilor in vagin
sau in col prin orificiul extern, prin metode mecanice si/sau chimice.
Nici unele dintre acestea nu sunt perfecte pentru toate cuplurile sau
situatiile clinice, fiecare metoda contraceptiva fiind
potrivita pentru anumite cupluri, in anumite circumstante si in
anumite momente din viata lor .
Metodele de bariera pot fi :
metode masculine
condoame
metode
feminine
diafragme
capisoane
vimiile
capisoane Dumas (vault
caps)
spermicide- spume,
tablete, creme, geluri
bureti vaginali.
METODE DE BARIERA MASCULINE
In ultimii 25 de ani, implicarea barbatului
in planificarea familiala a fost mult neglijata. Proportia de
femei care folosesc contraceptia in cooperare cu barbatul
variaza de la o tara la alta, de la cultura la
cultura, in functie de varsta cuplului, etc. Ideal, cuplul trebuie
sa aleaga impreuna metoda contraceptiva, sa-si
imparta responsabilitatea folosirii ei si sa-i cunoasca
efectele adverse .
CONDOMUL
Condomul este un dispozitiv tubular, extensibil, cu un capat inchis,
destinat sa acopere penisul in erectie si sa impiedice astfel
patrunderea spermei in vagin.
Eficienta
Rata esecurilor, estimata teoretic, este de 0,4 sarcini la 100 de
cupluri/an. In realitate rata esecurilor variaza mult intre 0,4
sarcini la 100 cupluri/an in nordul Angliei pana la 32 sarcini la 100
cupluri/an in Puerto Rico (1961). Patru studii recente efectuate in Anglia au
evidentiat o rata a esecurilor variind intre 3,1 si 4,8/100
femei/an. Esecurile sunt mult mai frecvente la cuplurile tinere si la
cele care doresc mai degraba sa amane o sarcina. Astfel, conform
unui studiu al Asociatiei de Planificare Familiala facut la
Oxford, rata esecurilor a fost de 0,7/100 cupluri/an la grupa de
varsta 23-24 de ani. Cauza eficientei mai mari la cuplurile mai in
varsta poate fi fertilitatea mai mica, frecventa mai mica a
contactelor sexuale, folosirea mai corecta a condoamelor .
Teoretic, adaugarea spermicidelor creste eficienta
condoamelor in prevenirea sarcinii. Practic insa :
este dificil de calculat gradul de protectie oferit
de spermicide, deoarece rata esecurilor, la cei care folosesc in mod constant
condomul, este foarte mica;
spermicidele nu sunt eficiente asupra unei
cantitati mari de sperma, cum este cea acumulata in
rezervorul condomului;
folosirea concomitenta a unui spermicid separat
poate duce la utilizarea neregulata a condomului.
De aceea, se considera ca cea mai buna protectie in
cazul ruperii condomului o ofera folosirea separata a spermicidelor (pesare,
spume) fata de folosirea condoamelor lubrifiate si impregnate cu
spermicide.
Avantajele sunt numeroase si
pot fi enumerate dupa cum urmeaza :
usor de procurat si relativ ieftin;
fara riscuri
medicale;
eficienta crescuta daca este folosit
corect;
nu necesita
supraveghere medicala ;
protectie impotriva majoritatii bolilor cu
transmisie sexuala;
protectie posibila impotriva neoplasmului
cervical;
implica femeia in decizia si aplicarea
contraceptiei;
poate creste satisfactia sexuala a femeii prin prelungirea contactului
sexual;
scade mirosul postcoital la femeie.
Condomul poate fi in mod particular indicat :
in cazul cuplurilor care nu pot sau nu doresc sa
apeleze la planificare familiala;
in cazul contraceptiei de scurta durata;
in cazul contactelor sexuale rare sau neprevazute;
pentru protectia contra bolilor cu transmisie sexuala;
pentru profilaxia neoplasmului
cervical, mai ales cand a fost deja tratat.
In ultimele doua cazuri, condomul este indicat chiar daca
principala metoda contraceptiva este DIU sau contraceptia
hormonala. Folosirea condomului
ofera protectie sigura impotriva vaginitelor gonococice, tricomoniazice
si probabil impotriva Treponemei Pallidum, a Chlamydiei si a altor bacterii
si protozoare similare. Protectia este nula fata de
Sarcoptes Scabiae si Phtirius Pubis. Latexul sau plasticul din care sunt
confectionate condoamele sunt impermeabile pentru toate virusurile. Ca
urmare, folosirea condomului scade transmisia
agentului cauzal al sindromului imunodeficientei dobandite (SIDA) si
al herpesului genital.
METODE
DE BARIERA FEMININE
Metodele de bariera feminine reprezinta
dispozitive care acopera colul uterin si previn patrunderea
spermei in canalul cervical. Se folosesc obligatoriu impreuna cu creme spermicide; se
aplica inaintea oricarui contact sexual, indiferent de momentul
ciclului menstrual. Rolul medicului este esential pentru eficacitatea
acestei metode locale.
Se cunosc patru tipuri de bariere intravaginale:
diafragme;
capisoane cervicale;
vimule;
capisoane Dumas (vault caps).
Modul de actiune
Diafragmele se introduc in vagin oblic, in diagonala, acoperind colul
si cea mai mare parte din peretele vaginal anterior, cu cele doua
extremitati opuse plasate in fundul de sac vaginal posterior si
respectiv retropubian.
Mecanismele
de actiune sunt multiple :
reprezinta suport pentru spermicid la nivelul
orificiului extern al colului;
nu permit contactul spermatozoizilor cu mucusul cervical
alcalin un timp suficient de lung pentru ca aciditatea vaginala sa
inactiveze spermatozoizii;
previn patrunderea mucusului cervical alcalin in
mediul acid vaginal, primul putand constitui o pelicula in care
spermatozoizii sa poata avansa spre orificiul cervical extern;
previn aspirarea mecanica (fizica) a spermei in
col (acesta este un mecanism incert).
Capisoanele se aplica intravaginal,
acoperind colul. Efectul de bariera al acestora este mai important pentru
actiunea lor contraceptiva decat cel al diafragmelor. Diferenta consta in mecanismul de
bariera: in timp ce diafragmele se fixeaza prin intermediul
inelului, capisoanele se fixeaza pe col prin mecanism de
suctiune. Toate celelalte mecanisme de actiune, inclusiv efectul
spermicidelor, sunt identice. In prezent, majoritatea autorilor recomanda
folosirea spermicidelor in asociere cu metodele de bariera vaginale,
desi nu exista inca nici un studiu asupra grupurilor de control.
Eficienta
Rata generala de esec pentru diafragme variaza mult, intre
2% si 15%. Valorile mai mici se inregistreaza la varste mai avansate.
Esecurile sunt mai frecvente in cazul familiilor incomplete.
Cel mai important factor care influenteaza rezultatul studiilor
este recrutarea pacientelor:
varsta femeii: cele mai tinere au
fertilitatea cea mai mare, sunt mai putin atente si constiincioase
in folosirea diafragmelor, au mai frecvent probleme anatomice care
influenteaza rata si eficienta .
perioada de folosire si durata folosirii: in toate
studiile, rate cea mai mare de esecuri
se inregistreaza in primul an de folosire.
Rata
medie de esecuri este de 10/100 femei/an pentru majoritatea femeilor tinere, necasatorite, desi au fost
inregistrate si valori minime de 5-6/100 femei/an in primul an de
folosire la femeile peste 35 de ani. In privinta capisoanelor, datele
statistice variaza foarte mult. In medie, rata de esec este de 8/100
femei/an.
Factorii
care influenteaza eficienta sunt reprezentati de :
varsta femeii;
frecventa contactelor sexuale;
motivatia folosirii metodei
contraceptive (nu doreste sarcina, doreste numai sa amane sarcina);
experienta folosirii (primul an de folosire);
efect psihologic - disconfortul psihologic al manevrelor
in propriul aparat genital;
existenta unor defecte anatomice locale;
instruirea corecta a femeii.
Avantaje si efecte benefice
Sunt eficiente cand se
folosesc corect;
Sunt
sigure;
Sunt mai independente de
actul sexual decat condoamele;
Pot fi aplicate cu cateva
ore inaintea actului sexual;
Exista controverse
in ceea ce priveste intervalul de timp minim necesar pentru reaplicarea
spermicidului. S-ar putea ca aplicarea capisoanelor ocluzive cu un anumit
timp inaintea actului sexual sa sporeasca eficienta acestor
metode prin cresterea
aciditatii vaginale datorita opririi patrunderii mucusului
cervical alcalin in vagin;
Nu scade sensibilitatea
nici unui partener;
Sunt sub controlul strict
al femeii si pot fi folosite numai la nevoie;
Confera un efect
estetic actului sexual in cazul sangerarilor uterine;
Nu au fost demonstrate
efecte sistemice.
Metodele de bariera vaginale prezinta si o serie de efecte
medicale benefice dintre care cele mai importante ar fi:
scade riscul neoplasmului cervical;
protectie impotriva bolilor cu transmitere sexuala
si a bolii inflamatorii pelvine prin:
bariera mecanica fata de ascensiunea germenilor;
2. 2 asocierea spermicidelor care
au si oarecare efect germicid.
Nu
sunt eficiente impotriva virusurilor si sifilisului deoarece agentii
patogeni pot patrunde prin leziuni vulvo-vaginale.
Dezavantaje:
dependenta de actul sexual si manevre in
propriul aparat genital cu consecinte psihice; unele cupluri nu
accepta aceste metode;
oarecare scadere a sensibilitatii vaginale
si cervicale;
pot fi percepute de partener (mai ales diafragmele);
alegerea dispozitivului trebuie sa fie
facuta de catre un personal calificat; necesita o perioada de instruire de aproximativ 1
saptamana, timp in care se recurge la alte metode
contraceptive;
in practica, eficienta este mai mica decat
a contraceptivelor orale sau DIU;
crearea unui mediu vaginal prea umed, dezagreabil,
datorita spermicidelor;
necesita spalare, uscare si depozitare
corespunzatoare, pentru a evita deteriorarea cauciucului/latexului;
pot produce unele efecte adverse locale.
Posibile efecte adverse medicale:
diafragmele cresc riscul infectiilor urinare
datorita compresiunii pe uretra;
iritatie vaginala sau tegumentara a
ambilor parteneri din cauza cauciucului, latexului, spermicidelor;
reactii alergice la substantele din cauciuc sau
la spermicide;
leziuni vaginale, chiar ulceratii, datorita
presiunii exercitate de marginile dispozitivului;
cresterea adresabilitatii pentru
tratamentul hemoroizilor la femeile care recurg la aceste metode contraceptive
(totusi nu a fost demonstrata o legatura cauzala);
vaginita moniliazica dupa aplicarea
dispozitivului incomplet uscat dupa spalare;
leucoree abundenta, fetida dupa
lasarea indelungata pe loc a dispozitivului, prin reactie de
corp strain;
au fost descrise cateva cazuri de soc toxic, atat la
femei menstruate, cat si la femei amenoreice, desi nu a fost
stabilita o relatie cauzala se recomanda totusi
indepartarea dispozitivului din vagin dupa cel mult 24 de ore.
Contraindicatiile metodei
aversiune fata de manipularea propriilor organe
genitale;
anomalii congenitale (ex: vagin septat);
prolaps utero-vaginal;
tonus muscular vaginal,
permeabilitate vaginala scazuta;
incapacitatea instruirii femeii;
igiena precara/lipsa grijii fata de
insertia sau extragerea dispozitivului;
vaginita acuta;
infectii urinare recurente;
antecedente de leziuni vaginale prin utilizarea acestei
metode;
alergie la cauciuc;
antecedent de sindrom de soc
toxic;
virgo intacta.
. Prezervativul feminin
Prezervativul feminin este o membrana din
poliuretan de forma unui sac, cu un inel exterior si unul interior, ce se
introduce in vagin inaintea actului sexual, impiedicand intrarea
spermatozoizilor in vagin. Initial, rata esecurilor a fost de 15% in
6 luni, dar studii mai noi arata ca, utilizate corect, rata sarcinii
este de 2,6%, fiind compatibila cu
rata esecului in cazul utilizarii diafragmei, cupolei cervicale sau a
celorlalte metode de bariera. Studii colposcopice efectuate la femeile
utilizatoare de prezervative feminine nu arata semne de trauma, iar
flora bacteriana vaginala nu sufera modificari.
Diafragma
Diafragmele reprezinta cele mai utilizate
metode de bariera vaginala. Au forma hemisferica, fiind
confectionate din latex sau cauciuc foarte subtire, cu marginea
intarita printr-un inel metalic flexibil acoperit cu cauciuc. Inelul
poate avea forma turtita (flat spring diaphragm) sau spiralata
(coil spring diaphragm).
Diafragma cu inel turtit. Este indicat in cazul
vaginului normal. De obicei,
reprezinta primul tip incercat.
Diafragma cu inel spiralat
Diafragma cu inel arcuat (arcing spring
diaphragm). Combina caracteristicile celor doua tipuri descrise. Au
dezavantajul ca sunt scumpe si mai dificil de montat.
Capisoanele
3.1. Capisoanele cervicale (cervical caps)
Reprezinta tipul de capisoane cel mai folosit. Au forma de
degetar care sa alunece cu usurinta peste col. Se
aplica direct pe col pe care il acopera pe toata lungimea.
Capisoanele Dumas (vault
caps)
Reprezinta tipul cel mai putin folosit. Sunt confectionate
din cauciuc sau latex. Acopera colul, dar nu se aplica intim pe
acesta . Acopera si vaginul superior, inclusiv fundurile de sac.
Indicatii ale
utilizarii prezervativelor feminine, diafragmelor, capisoanelor:
femei cu fertilitate relativ scazuta
o
Varsta avansata (peste 45 de ani);
o
Lactatie;
o
Amenoree secundara;
in asociere cu alte metode
contraceptive (DIU/contraceptive hormonale);
cupluri care doresc spatierea sarcinilor/amanarea
primei sarcini;
femei care nu pot/nu doresc sa foloseasca alte
metode contraceptive mai eficiente.
Contraindicatii ale utilizarii prezervativelor feminine,
diafragmelor, capisoanelor:
femei tinere cu fertilitate mare;
femei de orice varsta care nu doresc deloc sarcina;
femei care nu doresc sa-si atinga
propriile organe genitale;
alergie la burete/substantele spermicide
continute;
antecedente de soc toxic.
Spermicide
Spermicidele
sunt substante chimice care imobilizeaza sau distrug spermatozoizii
inaintea patrunderii lor in col. Spemicidele
comercializate sunt alcatuite din doua componente principale:
baza relativ inerta
un agent spermicid activ ceea ce le permite sa
actioneze fizic, ca bariera partiala si biochimic,
prin imobilizarea spermatozoizilor.
Componenta bazica are proprietati fizice variabile, cea mai
importanta fiind hidrosolubilitatea. Substantele chimice active pot
fi clasificate in 5 tipuri:
Agenti tensioactivi (surfactanti) -nonoxynol-9,
octoxynol-9, menfegol; principalul mecanism de actiune il reprezinta
distrugerea membranei celulare a spermatozoizilor;
Inhibitori enzimatici;
Substante bactericide;
Acizi;
Anestezice locale si alti agenti patogeni
activi de membrana.
Pentru a fi eficiente, produsele
spermicide trebuie sa posede proprietati de dispersie rapida, dar cu pastrarea unei
cantitati suficiente la nivelul colului, pentru a-si
putea exercita efectul spermicid de la sfarsitul actului sexual. Majoritatea
formelor pot fi introduse intravaginai imediat inaintea actului sexual, cu
exceptia formelor spumante (pesare , tablete) care necesita un timp
de latenta minim de aproximativ 10 minute pentru dispersie.
Exista noua forme de prezentare a
spermicidelor: geluri, creme, spume, ovule, tablete spumante, ovule spumante,
film solubil, condom lubrefiat, bureti.
Avantaje
usor de procurat;
absenta riscurilor importante;
nu necesita interventie/supraveghere
medicala;
se pot folosi numai la nevoie;
ofera oarecare protectie impotriva bolilor cu
transmisie sexuala;
asigura un grad de lubrefiere vaginala;
se pot folosi in asociere cu alte metode contraceptive.
Dezavantaje
creeaza un mediu vaginal neconfortabil;
eficienta relativ scazuta;
dependenta de actul sexual;
unele preparate necesita o latenta de 10
minute inaintea instalarii efectului;
isi pierd eficienta daca sunt aplicate cu
mai mult de 60 de minute inaintea actului sexual;
pot produce iritatii/usturimi locale (tablete,
spume) sau alergie;
nu se cunosc riscurile absorbtiei spermicidelor.
Categorii
speciale de cupluri indicate pentru contraceptia mecanica sau
chimica locala:
Femei
care alapteaza;
Lactatia singura poate oferi o protectie contraceptiva
de aproximativ 90% . Asocierea unei alte
metode contraceptive este indicata pentru o mai mare siguranta. Metodele
de bariera sunt preferate deoarece nu au efecte secundare asupra
fatului sau cantitatii de lapte. Condoamele si spermicidele
pot fi folosite initial, in timp ce metodele de bariera vaginale
(diafragme) se pot folosi dupa involutia aparatului genital feminin
si necesita control periodic. Este necesara identificarea
femeilor cu risc mai mare de restabilire rapida a ovulatiei si
menstruatiei pentru indicarea metodelor contraceptive odata cu
reluarea activitatii sexuale, in sensul obtinerii unei
spatieri confortabile a sarcinilor.
Cupluri care
necesita o perioada de abstinenta;
Cupluri care folosesc
metode naturale de planificare familiala
Adolescenti
Femei in ultima parte a
vietii reproductive;
Femei cu risc mare de a
contacta BTS (HIV);
Inaintea unei alte metode
contraceptive.
Bureti contraceptivi
Buretii medicali contraceptivi moderni
ocupa un loc important intre diferitele metode contraceptive locale. Nu
necesita prescriere medicala si asigura protectie
contraceptiva timp de 24 de ore dupa insertie, fara
alte aplicatii suplimentare de spermicide, indiferent de numarul
rapoartelor sexuale.
a. Buretele din colagen
Buretele din colagen este un disc cilindric confectionat din
proteina pura de colagen, izolata din tegumentul bovinelor.
Colagenul izolat este reconstituit in forma de burete, iar produsul final
contine mai putin de 5 ppm glutaraldehida cu rol de agent de
legare a moleculelor de colagen. Prezenta acestor cantitati
minime de glutaraldehida este importanta datorita
proprietatilor ei bactericide si fungicide; ph-ul buretelui este
ajustat la 4,5 cm cu un tampon de acetat, suficient pentru a crea un mediu spermicid.
b. Buretele
contraceptiv Today
Este un burete de forma rotunda, fabricat din spuma de poliuretan
impregnat cu spermicid (onoxynol 9).
c. Tamponul
contraceptiv cu clorura de benzalconiu
Este utilizat in Franta sub denumirea comerciala de Pharmatex.
Buretele actioneaza prin eliberarea substantei contraceptive
datorita compresiunilor ritmice din timpul actului sexual, precum si
prin absorbtia lichidului spermatic. Efectul contraceptiv se
instaleaza imediat dupa introducerea in vagin si dureaza 24
de ore, indiferent de numarul raporturilor sexuale. Extragerea lui se face
la cel putin 24 de ore de la ultimul contact sexual.
d. Dispozitivul
intravaginal Jost
Actioneaza prin doua mecanisme:
eliberare de substanta spermicida pe o
perioada lunga de pana la 6 ore;
absorbtia lichidului
seminal datorita proprietatilor hidrofile.
Avantajele buretilor:
sunt usor de folosit si nu necesita
cantitati suplimentare de spermicide;
pot fi introdusi cu un timp lung, de pana la 24
de ore, inaintea actului sexual (independenta de actul sexual);
nu necesita alegere speciala/prescriptie
medicala;
ofera protectie contraceptiva
continua pentru o perioada de 24 de ore de la insertie,
indiferent de numarul de contacte sexual;
nu este perceput de partener;
metoda este sub controlul strict al femeii si nu
necesita inteventia barbatului;
efect estetic crescut al actului sexual.
Efecte benefice medicale -ofera protectie
impotriva BTS si BIP prin spermicid -posibil
efect protector impotriva neoplasmului cervical.
Dezavantaje
eficacitate relativ mica;
dificultati la extragere cu posibilitatea
fragmentarii buretilor;
posibilitatea de dislocare in timpul actului sexual;
cost relativ crescut.
Efecte adverse medicale
iritatii vaginale sau reactii alergice la
substantele spermicide;
posibilitatea incidentei mai mari a infectiilor
vaginale;
sindrom de soc toxic.
Cazurile raportate au fost in numar foarte mic si nu s-a putut
stabili o legatura cauzala sigura, desi majoritatea
cazurilor au fost descrise la femei care folosesc tampoane intravaginale in
timpul menstruatiei, se impun totusi unele reguli generale de
folosire a buretilor contraceptivi:
indepartatea lor dupa 24 de ore de la aplicarea
intravaginala;
evitarea folosirii in timpul menstruatiei;
evitarea folosirii la femei cu antecedente semnificative
de soc toxic .
DISPOZITIVELE INTRAUTERINE
DIU sunt obiecte produse dintr-un material solid, care se
introduc in cavitatea uterina in scopul prevenirii unei sarcini. Au fost denumite sterilete,
apoi IUD (din limba engleza -intrauterine device) sau DIU (din limba
franceza- dispositive intrauterine).
CLASIFICARE
DIU pot fi produse din plastic (cel mai frecvent Lippes
Loop) sau din otel, sub forma unor inele, mai frecvent folosite in China.
DIU moderne,
folosite in prezent sunt cele la care se adauga cupru/argint sau hormoni
steroizi de tipul progestativelor (levonorgestrel, progesteron).
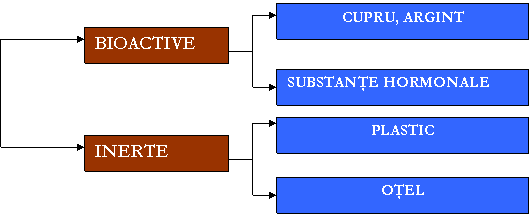 In functie de
materialul din care sunt confectionate si de substantele active
pe care le contin, DIU se clasifica astfel:
In functie de
materialul din care sunt confectionate si de substantele active
pe care le contin, DIU se clasifica astfel:
DIU
MOD DE
ACTIUNE
Modul
general de actiune a DIU consta in producerea unor modificari la
nivelul uterului, atat al cavitatii uterine cat si al colului.
Dar, se pare ca modificarile merg
mai sus, pana la nivelul jonctiunii utero- tubare si chiar la
nivelul trompelor. Rezultatul principal al actiunii DIU este
impiedicarea nidarii oului. Cercetarile actuale au aratat
ca DIU interfera in fapt si fecundatia prin modificarea
garnetilor masculini si feminini implicati in acest proces fiziologic
.
Modificarile induse de prezenta DIU sunt:
Modificari
biochimice
1.a. Apare o reactie infiamatorie
nespecifica dovedita prin existenta leucocitelor de
diverse tipuri, atat la nivel endometrial, cat si in secretiile
endometriale si tubare;
1 .b. Apar modificari vasculare date de:
Ischemie;
reactia inflamatorie locala (in principal);
modificari de permeabilitate locala.
1.c. Se elibereaza diverse
substante :
histamina;
prostaglandine;
activatori ai
plasminogenului - enzime fibrinolitice responsabile de cresterea
activitatii fibrinolitice a endometrului (asa se explica
unele sangerari endometriale).
Modificari
traumatice
DIU produce modificari traumatice locale asupra endometrului, care
apare aplatizat, uneori strivit, atrofiat, exulcerat . Aceste modificari
sunt reversibile, fiind cunoscuta capacitatea lunara de refacere a
endometrului.
Modificari
mecanice
DIU ocupa cavitatea uterina si scade astfel suprafata
pe care, eventual, s-ar implanta oul.
Modificari
imunologice
Modificarile imunoglobulinelor circulante sunt expresia unor
perturbari imunologice importante la femeile purtatoare de DIU , care
genereaza alterari ale tolerantei imunologice vis-a-vis de
blastocist.
Modificari hormonale
Aceste modificari se produc la nivelul receptorilor hormonali
endometriali si constau in blocarea
receptorilor estrogenici si progesteronici la femeile purtatoare de DIU
eliberatoare de progesteron. Acest endometru cu modificari mecanice,
traumatice, inflamatorii, imunologice si de receptie hormonala
nu este propice implantarii. Chiar daca se produc modificari
endometriale ciclice, acestea sunt intarziate (printr-o maturatie
intarziata cu cateve zile), facand endometral impropriu nidarii.
Se apreciaza ca endometral este 'defazat'. Blastocistul nu
gaseste un mediu propice implantarii, astfel explicandu-se mecanismul antinidatoriu al DIU. Acest efect este
dovedit prin dozarile de ß HCG care este absenta, aratand
ca implantarea nu s-a produs la o femeie purtatoare de DIU.
Modificarile sunt atat de importante incat un ou care ajunge intr-un
astfel de mediu fie nu se implanteaza , fie este eliminat imediat
dupa implantare.
6. Modificari
asupra garnetilor si asupra fecundatiei
6.1. Mediul
endometrial nefavorabil actioneaza si asupra spermatozoizilor in
trecere spre trompe. S-au evidentiat modificari ale spermatozoizilor
de ordin :
calitativ
cantitativ; astfel, in trompe s-au gasit
spermatozoizi in cantitate mai mica la femeile purtatoare de DIU
decat la cele nepurtatoare, din lotul de control.
Explicatia consta in :
spermatozoizii sunt fagocitati de catre un endometru cu modificarile inflamatorii anterior mentionate;
migrarea spermatozoizilor este
perturbata .
Ovulul pare sa fie si el
afectat la femeile purtatoare de DIU. Cercetari recente prin prelevari de
ovule au aratat modificari ale acestora fata de grupul de
control.
Cavitatea uterina nu este izolata, ci este
legata anatomic si functional strans atat de segmentul inferior,
cervixul, cat si de segmentul superior, trompele. Mucusul cervical, care
trebuie sa aiba proprietati de captare a spermatozoizilor,
devine un mediu ostil troficitatii si motilitatii
spermatozoizilor, impiedicandu-le migrarea.
Modificari apar si la
nivelul trompelor. Jonctiunea utero- tubara nu actioneaza doar intr-un singur sens,
fiind posibil si un reflux retrograd al fluidelor endometriale, facand improprie migrarea garnetilor dinspre
uter spre trompe. Un astfel de mediu tubar impropriu poate explica
modificarile ovulului si/sau perturbarea mecanismului
fecundatiei. S-au gasit modificari histologice inflamatorii ale
epiteliului tubar in concordanta cu cele ale endometrului. Eliberarea
de prostaglandine prin mecanismul expus anterior duce la modificari
contractile in exces, atat la nivelul miometrului, cat si la nivelul
trompelor.
Includerea in materialul inert (plastic) al DIU
al unui component activ:
metal - cupru
hormoni - progesteron/derivati de progesteron duce
la cresterea puterii sale contraceptive, in conditiile in care
steriletul isi mentine dimensiunile sau chiar devine mai mic.
Efectele cuprului
creste reactia inflamatorie a organismului
fata de un corp strain, prin accentuarea modificarilor
biochimice ale endometrului;
produce modificari in sistemele enzimatice locale si la nivelul receptorilor hormonali
endometriali, blocandu-i;
ionii de cupru au o actiune toxica directa
asupra spermatozoizilor si blastocistului;
inhiba transportul spermei la nivelul cervixului
prin alterarea calitatii mucusului;
cuprul produce si modificari in metabolismul
glicogenului celular si al concentratiei de estrogeni la nivelul
endometrului.
DIU care elibereaza
progesteroin produc:
modificari importante endometriale prin suprimarea
proliferarii normale a mucoasei
si aparitia unei reactii pseudodeciduale a stromei cu atrofia marcata
a glandelor, producand deci atrofia endometrului;
progesteronul eliberat in situ are efect anti-estrogenic
continuu;
dilatarea capilarelor stromei
endometriale, dovedita la microscopia
electronica;
alterarea mucusului cervical,
facandu-l ostil migrarii spermatozoizilor.
DIU cu levonorgestrel produc aceleasi
modificari, dar mai intense.
Avantajele
folosirii DIU:
metoda contraceptiva cu DIU este foarte
eficienta;
nu se cunosc efecte adverse sistemice;
este aproape intotodeauna reversibila;
nu interfera actul sexual;
nu necesita o actiune zilnica;
este usor de acceptat si ieftin;
nu influenteaza volumul
sau compozitia laptelui;
este sub controlul femeii.
COMPLICATIILE
POSTINSERTIEI DIU:
I. METRORAGIA
II.
INFECTIA
III.
PERFORATIA
IV.
EXPULZIA
V.
SARCINA INTRAUTERINA
VI.
SARCINA EXTRAUTERINA
I. METRORAGIA
Metroragia este simptomul care afecteaza cel
mai frecvent purtatoarele de DIU.
Metroragia este de fapt cauza cea mai importanta care duce la extragerea
DIU. Statistica arata ca 4,4 -15% din femeile cu DIU
si-au extras steriletul din cauza sangerarii. Trebuie facut diagnosticul diferential intre sangerarea
produsa de mecanismul de actiune a DIU ca atare si sangerarea
produsa de o complicatie a steriletului sau de alte afectiuni,
eventual induse de DIU.
- Mecanismele
sangerarile datorate actiunii propriu-zise a DIU
a. Traumatismul local determina
ulceratii si necroze endoteliale superficiale. Capilarele
endometriale sunt compresate, necrozate, erodate, prin actiune mecanica si prin actiunea
inflamatorie locala (congestie, cresterea permeabilitatii vasculare).
Se produc astfel modificari endoteliale ale peretilor vasculari cu
extravazare de hematii.
l.b. Cresterea activitatii
fibrinolitice a endometrului se produce prin actiunea unor activatori ai
plasminogenului endometrial, care, la randul lor, sunt influentati de
macrofagele in cantitate mare din jurul DIU. Macrofagele insele au putere
fibrinolitica. Perturbarea mecanismului homeostatic prin eliberarea in
cantitati mari de prostaglandine - prostacicline duce la eliberarea
de heparina din mastocite si la inhibarea agregarii plachetare
cu impiedicarea coagularii si favorizarea fibrinolizei .
1.c.
Cresterea permeabilitatii vasculare si afluxului sanguin. Cresterea sintezei
si eliberarii locale de prostaglandine se face prin distensia
mecanica uterina si prin actiunea macrofagelor locale.
Prostaglandinele, la randul lor, stimuleaza mastocitele care duc la
eliberare crescuta de substante vasoactive: histamina,
serotonina cu cresterea permeabilitatii vasculare.
Contractia uterina face ca sangerarea sa creasca.
1.d.
Activarea complementului seric;
1.e. Refacerea deficitara a endometrului in prezenta unui
corp strain care este DIU.
2. Sangerarile datorate complicatiilor DIU
Cauza cea mai frecventa este existenta unei infectii,
fie la nivel endometrial (endometrita), fie la alte nivele, cum ar fi
cervical (cervicita) sau chiar anexial (anexita). Existenta unei sarcini ectopice ( frecventa
dupa unii, contestata de altii) sau a unei sarcini normale asociata
cu sangerari este alta cauza. Toleranta scazuta fata de DIU este de
asemenea o cauza imediata a sangerarilor, in caz de fibrom
uterin, endometrite in antecedente, disproportii intre volumul DIU si
al cavitatii uterine.
3. Sangerarile
datorate unor afectiuni concomitente
De subliniat este faptul ca sangerarile pot fi datorate si
unor afectiuni concomitente care, astfel, pot fi trecute cu vederea
(atentie la neoplasmul uterin). In concluzie, purtatoarele DIU vor
avea o menstra mai abundenta, eventual mai dureroasa. Aceste
consideratii sunt valabile mai ales pentru primele 6 luni de la
insertie, in continuare DIU fiind bine suportate.
II. INFECTIA
Atat medicii, cat mai ales femeile care doresc
folosirea DIU isi pun problema posibilitatii aparitiei unei
infectii, in conditiile in care inserarea unui sterilet
reprezinta de fapt introducerea unui corp strain in organism.
Mecanismele de producere a infectiei sunt:
La femeile
purtatoare de DIU , bariera complexa antiinfectioasa -
cervixul este partial sau total distrusa:
in timpul insertiei
prin prezenta unui corp strain care este firul
de DIU.
Mucusul cervical isi pierde
calitatile sale antiinflamatorii si este colonizat ascendent din vagin.
Puterea de aparare a
endometrului lezat de insusi sterilet este deficitara.
In
concluzie , infectia ajunge la anexe pe doua cai:
Cale limfatica: miometru - limfatice - trompe;
Contiguitate: endometru - istm - trompe.
In
cazul unei infectii severe poate apare
peritonita/pelviperitonita .
Factorii de risc ai producerii infectiei la femeile purtatoare de
DIU sunt:
Insertia - cel mai important; cel mai frecvent,
infectia se produce in momentul insertiei, mai ales daca nu sunt
pastrate regulile de asepsie si antisepsie .
Tipul DIU - steri letele de tip Dalkon Shield au fost incriminate
in multe cazuri de boala inflamatorie pelvina , fiind retrase din uz.
Stilul de viata;
Statusul marital;
Starea sociala;
Parteneri multipli;
Expunere la BTS;
Durata folosirii DIU - pare sa interfereze cu riscul
infectiei printr-o expunere mai indelungata la acesti factori
infectiosi.
Germenul cel mai frecvent implicat este Actinomices Israeli.
Multe femei purtatoare de DIU se plang de o
secretie vaginala abundenta. Purtatoarele de sterilete, mai
ales la cele cu tipuri inerte, dezvolta mai frecvent leucoree cu Actinomices. Infectia este cu
atat mai frecventa cu cat durata de folosire a DIU este mai mare.
Formele severe se pot insoti de aparitia unor mase tumorale
latero-uterine.
Tratamentul cu antibiotice de tip penicilinic sau
cu cele cu spectru larg de tip tetracicline rezolva infectia numai in
cazurile usoare, nefiind obligatorie extragerea steriletului. In celelalte
cazuri (masa tumorala latero-uterina, secretie
abundenta, DIU folosit timp indelungat) este de preferat extragerea
dispozitivului uterin si instituirea unei tratament antibiotic corespunzator.
Din
toate aceste considerente, femeile care folosesc DIU trebuie sa-si
mentina
o
igiena genitala mai atenta si sa faca periodic
controale pentru descoperirea
imediata a unui debut de boala inflamatorie pelvina, de multe
ori aceasta evoluand
oligosimptomatic sau asimptomatic. O data diagnosticul pus, trebuie luate
culturi
pentru identificarea germenului patogen si instituit un tratament
antibiotic cu spectru
larg.
III. PERFORATIA
Perforatia este o
complicatie rara, dar posibila. Initial, apreciata pana la 3,37 %o actualmente
se considera a fi de 0,4- l,l%o, cu o medie de 1 %o. Circumstante
de producere a perforatiei:
In timpul insertiei, cand si diagnosticul este
mai usor de stabilit.
La distanta de momentul introducerii, prin
migrare transuterina (rar).
Factori favorizanti sunt:
Postabortum / postpartum;
Uter hipoplazic;
Uter cicatricial;
Uter fibromatos;
Uter retro versat;
Stenoze la nivel uterin.
In toate aceste cazuri se asociaza o
insertie dificila cu o fragilitate crescuta a miometrului.Complicatiile
specifice perforatiei secundare insertiei DIU sunt:
a)
Ocluzie intestinala - in cazul DIU inelare ;
b)
Aderente/Patrunderea in peretele intestinal sau
al vezicii urinare - in cazul DIU bioactive (cupru/progesteron). Cuprul este
recunoscut a produce o reactie aderentiala marcata.
IV. EXPULZIA
Insertia DIU in cavitate uterina poate
determina aparitia unor contractii ale miometrului care sa duca
la expulzia dispozitivului. Din aceasta cauza, imediat dupa
insertie se administreaza sedative si antispastice. Incidenta expulziei a scazut de la 20%
femei pe an la aproximativ 10% femei pe an. S-a observat de asemenea o
rata scazuta de expulzie a DIU modeme bioactive, de tip Nova T
si Multiload. In ceea ce priveste momentul expulziei, aceasta este
mai frecventa in prima luna, in primele 3 luni si in primul an. Expulzia
se face de obicei in timpul primelor menstre sau dupa o sangerare
continua si abundenta. Purtatoarele DIU trebuie
sa-si controleze singure, lunar, existenta firului care
atesta ca DIU nu este expulzat.
Factorii de risc pentru expulzie
sunt:
Varsta - riscul de expulzie este crescut la tinere
si scade odata cu varsta;
Paritatea - crescut la nulipare;
Momentul insertiei;
Forma si dimensiunile uterului si ale DIU
folosit;
Insertia defectuoasa.
V. SARCINA INTRAUTERINA
Sarcina intrauterina
reprezinta un esec al metodei contraceptive, esec ce se poate datora expulziei
inaparente a DIU sau unei perforatii. O sarcina intrauterina
aparuta la o femeie cu DIU este considerata o sarcina cu risc. Nidarea, de obicei
deficitara in conditiile existentei dispozitivului intrauterin,
face ca riscul de avort in primul si al doilea trimestru de sarcina
sa fie foarte mare, de aproximativ 50%. De subliniat, de asemenea,
posibilitatea aparitiei unui avort septic, de multe ori cu evolutie
grava. In fine, daca fatul este viabil, nasterea este de
obicei prematura, prin ruperea prematura a membranelor. Un alt risc
este malformatia fetala. Nidatia patologica, placenta
modificata fac ca dezvoltarea sa fie incompleta si riscul
unei malformatii trebuie sa fie luat in consideratie.
Atitudinea in cazul
aparitiei unei sarcini la purtatoarele de DIU este urmatoarea:
DIU trebuie extras cat
mai repede posibil pentru a preveni avortul septic, ruptura prematura a
membranelor sau nasterea prematura;
Daca firul DIU nu
este vizibil, atunci se efectueaza o ecografic pentru a localiza DIU sau
pentru a vedea daca nu cumva s-a produs expulzia lui. Daca DIU este
prezent, atunci exista trei posibilitati:
avort terapeutic;
extractia DIU ghidata ecografic;
mentinerea sarcinii cu DIU
ramas in uter. In acest caz, la
primul semn de infectie se administreaza antibiotice si se evacueaza
sarcina.
Daca sarcina survine dupa extragerea steriletului nu exista
nici un motiv - si statisticile o confirma - de a fi considerata
o sarcina patologica .
VI. SARCINA
EXTRAUTERINA
Teoretic, modificarile de transport ale oului,
existenta unui endometru nepregatit pentru nidatie sau cu o
pregatire deficitara fac ca nidatia sa fie patologica
ca sediu (sarcina ectopica) sau, in cazul aparitiei unei sarcini
intrauterine, aceasta sa evolueze cu dificultate sau chiar sa se
intrerupa imediat. Datele statistice mai vechi, clasice, aratau
posibilitatea existentei mai frecvente a unei sarcini ectopice la
purtatoarele de sterilet. Datele mai noi, rezultate din anchete
epidemiologice efectuate pe loturi mari, contrazic aceste informatii.
Aceasta se datoreaza, probabil, alegerii mai atente a pacientelor care
doresc un DIU, acesta protejand mai bine impotriva unei sarcini intrauterine
decat extrauterine. Din totalul de sarcini care apar la purtatoarele de
DIU (1 - 3%), sarcina extrauterina apare in aproximativ 5% din cazuri.
Acest procent este intr-adevar mai mare decat procentul de sarcini
extrauterine raportate la sarcinile intrauterine in cazul femeilor nepurtatoare
de DIU - 0,8-1% .
INDICATIILE
INSERARII DIU
DIU poate fi folosit ca metoda contraceptiva la orice femeie, cu
exceptia celor la care se aplica
contraindicatiile absolute sau daca contraindicatiile relative
nu sunt acceptate de femei. DIU nu este prima metoda
contraceptiva de alegere pentru nulipare. Pentru multipare, DIU este o
metoda contraceptiva excelenta. Ea poate fi utilizata pana
la un an inainte de menopauza.
CONTRAINDICATIILE
INSERARII DIU
Contraindicatii
absolute
1.1. Contraindicatii absolute permanente
Istoric de sarcina ectopica la nulipare. De
asemenea, istoric de interventii chirurgicale pe trompa sau risc mare
de sarcina ectopica la femei care isi doresc copii;
Cavitate uterina neregulata;
Alergie la constituenti;
Infectie cu HIV sau SIDA;
Boala Wilson;
Istoric de endocardita bacteriana sau
infectie pelvina severa la femei cu leziuni cardiace, purtatoare
de proteza valvulara.
Contraindicatii
absolute temporare
Sangerare pe cale vaginala nediagnosticata.
Sangerarea trebuie intai diagnosticata, din cauza riscului de a atribui
aceasta sangerare DIU, cand de fapt ea se poate datora unei patologii
grave uterine, cum ar fi carcinomul de endometru;
Suspiciune de sarcina;
Boala inflamatorie pelvina in faza acuta, durere
pelvina sau dispareunie;
Expunere recenta la o boala transmisibila
sexual sau leucoree purulenta;
Terapie imunosupresiva.
Contraindicatii relative
Boala valvulara cardiaca fara
trecut de endocardita bacteriana;
Orice proteza care poate fi afectata de
infectie (ex : proteza de sold);
Istoric de boala inflamatorie pelvina;
Mod de viata ce predispune la boli
transmisibile sexual;
Nuliparitate si varsta tanara, in special sub 20 de ani, din cauza riscului crescut de infectie
Diabet (dar DIU este de obicei acceptat);
Fibroame sau malformatii congenitale care
deformeaza mult cavitatea uterina;
Cicatrici severe ale uterului (ex :
dupa miomectomie);
Stenoza cervicala severa;
Polimenoree inainte de insertie;
Dismenoree severa;
Endometrioza. Unul din mecanismele de producere a endorrietriozei este menstruatia
retrograda si de aceea este de preferat sa nu se
creasca riscul acesteia. Totusi, un DIU cu progesteron ar fi ideal.
Tratament cu penicilamina, din cauza
interferarii acesteia cu actiunea contraceptiva a cuprului;
Dupa ablatia de endometru.
INSERTIA DIU
Inaintea insertiei DIU se va face un examen clinic atent pentru
depistarea situatiilor in care DIU este contraindicat. De asemenea, sunt
necesare si cateva examene suplimentare :examenul secretiei vaginale,
citologie, colposcopie. In momentul insertiei trebuie pastrata
asepsia si antisepsia, fiind vorba de un act chirurgical. Momentul
insertiei DIU poate fi:
Imediat postmenstrual, deoarece sarcina poate fi
exclusa, colul este deschis si poate fi mai usor
depasit, iar femeia accepta mai usor pierderile de sange;
La prima menstruatie dupa avort;
La 6-8 saptamani dupa nastere;
Insertia DIU cu cupru in primele 5 zile dupa
contact sexual neprotejat.
Tehnici de
insertie:
Simpla impingere a DIU prin canalul cervical pana la
nivelul fundului uterin;
Tehnica ce foloseste o tija pentru
introducerea DIU si lasarea acestuia la nivelul fundului uterin prin
retragerea tijei (insertorului) - Withdrawal method.
Supravegherea
se realizeaza astfel:
consultatia inainte de montarea DIU;
vizita de control la 6 saptamani si
apoi consultatii la fiecare 6 luni. Cu aceasta ocazie se vor
verifica: caracterul menstruatiei, prezenta sau absenta durerii,
volumul uterului, aspectul limpede al glerei cervicale, prezenta sau
absenta firului DIU. Tot cu aceasta ocazie se vor efectua si
frotiuri vaginale de depistare a cancerului endometrial si examinarea
sanilor.
CONTRACEPTIA
HORMONALA
Metodele contraceptive hormonale folosite in prezent sunt variate:
A)
Contraceptive orale;
B)
Contraceptive injectabile;
C)
Implante subdermice;
D)
Dispozitive intravaginale sau intrauterine care contin progestative
sau estro-progestative
Contraceptia hormonala feminina
reprezinta metoda de prevenire a sarcinii prin folosirea steroizilor
administrati pe diverse cai. Contraceptia hormonala este in
prezent cea mai fiabila, peste 60 de milioane de femei recurgand anual pe
glob la aceasta metoda.
Este
important de retinut urmatoarele aspecte:
Contraceptivele hormonale sunt printre cele mai eficiente
medicamente existente;
O varietate de alti agenti avand
componenta, dozare si efecte adverse complet diferite sunt
disponibile pe piata si constituie alternative terapeutice
eficiente;
Spre deosebire de medicamentele utilizate pentru
tratamentul bolilor, contraceptivele hormonale sunt folosite de o
populatie relativ tanara si sanatoasa; de aceea,
posibilitatea unor efecte secundare
semnificative trebuie avuta in vedere;
Alaturi de efectul contraceptiv, acesti
agenti medicamentosi au si efecte benefice semnificative asupra
sanatatii;
Datorita dozelor si a componentelor specifice
diferite, nu este corecta extrapolarea directa a efectelor adverse
ale contraceptivelor hormonale la terapia hormonala de substitutie
si vice-versa.
Desi
aceste reactii nedorite exista, contraceptivele hormonale sunt
considerate foarte eficiente si cu o incidenta scazuta
a efectelor adverse la majoritatea femeilor.
1. Contraceptivele orale combinate
Dintre medicamentele care necesita prescriere, contraceptivele orale
sunt printre cele mai folosite in SUA si in intreaga lume. Incepand cu
1960, cand au devenit disponibile pe piata, au influentat
vietile a milioane de oameni si au avut un efect revolutionar la
nivelul intregii societati. Pentru prima data in lume, o metoda
de contraceptie convenabila, accesibila si extrem de
sigura devenea disponibila pentru planificarea familiala si
evitarea sarcinilor nedorite.
Contraceptia hormonala orala se bazeaza pe folosirea estroprogestativelor de
sinteza sau numai a substantelor progestative. Contraceptivele orale
se impart in doua mari grupe:
Contraceptive orale combinate care asociaza o
componenta estrogenica si una progestativa;
Contraceptive orale care contin doar o doza
mica de progestativ fara estrogeni, fiind o alternativa la contraceptivele
orale combinate, in cazurile de contraindicatii la folosirea acestora.
1. Clasificarea contraceptivelor
orale combinate
In
functie de doza de estrogeni continuta, COC se impart in:
A)
COC normodozate care contin 50 mcg etinilestradiol/pilula;
B)
COC minidozate care contin
20-35 mcg etinilestradiol/pilula. In functie de continutul
lor, COC se impart in :
Monofazice, in
care estrogenii si progestativele se afla in cantitate constanta
in compozitia tuturor comprimatelor; COC monofazice sunt
estro-progestativele cele mai folosite in practica medicala.
Multifazice: bifazice sau trifazice, cu 2, respectiv 3
concentratii diferite de estrogeni si/sau progestative pe parcursul
unui ciclu.
Contraceptivele secventiale ar fi o alta
categorie de contraceptive orale care are in compozitia primelor 6 comprimate
doar estrogeni, iar in urmatoarele 15, la estrogeni se asociaza
si un progestativ. In prezent, folosirea lor a fost abandonata in
multe tari.
2. Contraceptivele cu progesteron
Exista mai multi derivati de
progesteron care intra in componenta acestor pilule. Eficacitatea lor este usor mai mica decat a pilulelor
combinate, teoretic fiind de 99%, iar in utilizarea 'tipica' de
96 - 97,5%. Acesti derivati blocheaza ovulatia, dar mai
putin eficient decat COC, prin urmare exista si alte mecanisme
prin care acesti agenti isi exercita efectul contraceptiv.
Tipurile de preparate cu progesteron sunt:
asa - numitele 'minipilule' sau pilule cu
progesteron minidozate (ex: 350 ug norethindrone sau 75 ug norgestrel) care se
iau in fiecare zi, fara intrerupere.
preparatele de medroxiprogesteron acetat (DEPO - PROVERA)
cu administrare in injectii intramusculare a 150 mg la fiecare 3 luni.
dispozitivele intrauterine care elibereaza
cantitati mici de progesteron (PROGESTASERT) au e eficacitate de 97 -
98%, iar efectul contraceptiv se datoreaza probabil efectelor locale
asupra endometruiui.
3. Contraceptia postcoitala
Au fost propuse mai multe scheme, printre care:
etinil-estradiol 100 ug
si norgestrel 1 mg in doua prize, la 12 ore interval;
etinil-estradiol 2,5mg de
2 ori pe zi, timp de 5 zile;
estrogeni conjugati
30 mg pe zi, timp de 5 zile;
estrona 5 mg de 3 ori
pe zi, timp de 5 zile;
dietilstilbestrol 25 mg
de doua ori pe zi, timp de 5 zile.
Aceste doze mari de estrogeni provoaca frecvent reactii adverse
serioase printre care: cefalee, ameteala, senzatie de tensiune
mamara, crampe abdominale, dureri la nivelul picioarelor. Greata
si varsaturile sunt frecvente si uneori suficient de severe
pentru a impune administrarea de antiemetice. Datorita
severitatii si a frecventei mari a efectelor adverse
si a dozelor mari de hormoni administrati, contraceptia postcoitala
nu se recomanda de rutina, fiind rezervata unor situatii
speciale cum ar fi violul sau incestul.
MECANISM
DE ACTIUNE
Contraceptivele
orale combinate
Contraceptivele orale
combinate actioneaza prin inhibarea ovulatiei (Lobo & Stanczyk, 1994).
Determinarile plasmatice prin masuratori directe au aratat
ca nivelele de LH si FSH sunt mult diminuate, peak - ul de LH de la
mijlocul ciclului menstrual, corespunzator ovulatiei, este absent,
nivelele plasmatice de steroizi endogeni sunt scazute si ovulatia
nu se mai produce. Desi fiecare component in parte, estrogenic sau
progesteronic poate exercita aceste efecte intr-o anumita masura,
combinatia lor are efect sinergie de diminuare a concentratiei
plasmatice de gonadotropine si gradul de inhibare a ovulatiei este
mult mai mare.
Avand in vedere multiplele actiuni ale
estrogenilor si progesteronului asupra axei hipotalamus-hipofiza-ovar
in timpul ciclului menstrual, probabil ca COC contribuie la blocarea ovulatiei
prim mai multe mecanisme. Pe de alta parte, administrarea prelungita
a acestora poate genera si alte mecanisme care nu au loc in mod fiziologic
in timpul unui ciclu menstrual. Inca nu se cunoaste care dintre
aceste
mecanisme specifice este esential pentru inducerea efectului
contraceptiv. De fapt, se pare ca motivul pentru care aceste medicamente
sunt atat de eficiente este tocmai faptul ca ele induc efectul
contraceptiv prin multiple cai.
Contraceptivele cu progesteron
Contraceptivele pe baza de
progesteron inhiba ovulatia in 70 - 80% din cicluri, in principal
prin incetinirea frecventei generatorului de pulsuri de GnRH si prin
suprimarea cresterii de LH. Exista insa o mare variabilitate in
ceea ce priveste evolutia nivelelor plasmatice de LH si FSH la
femeile utilizatoare a acestor medicamente (Landgren et al., 1979). Efectele se
exercita predominant la nivel hipotalamic, din moment ce hipofiza poate
raspunde normal la administrarea exogena de GnRH (Toppozada et al.,
1978 ). Cu toate acestea , eficacitatea acestor contraceptive este
estimata la 96 % - 98% sugerand ca mai exista si alte
mecanisme implicate. Ingrosarea mucusului cervical pentru a impiedica
penetrarea spermatozoizilor si alterarea endometrului pentru a impiedica
nidatia sunt unele dintre ele.
EFECTE ADVERSE
Contraceptive orale combinate
La scurt timp de la introducerea in uz a
contraceptivelor orale au inceput sa apara si primele rapoarte
cu privire la efectele adverse induse de utilizarea acestora (Kols et al.,
1982) . Multe dintre aceste efecte s-au dovedit a fi dependente de doza
ceea ce a dus la aparitia actualelor preparate minidozate. Reactiile
adverse ale contraceptivelor hormonale se manifesta la nivel
cardiovascular si in generarea unor tipuri de cancer si a unor tulburari
endocrine si metabolice. Opinia actuala este ca preparatele minidozate prezinta riscuri
minime pentru sanatatea acelor femei care nu asociaza
factori de risc, in conditiile in care ele genereaza si multiple
efecte benefice asupra sanatatii (Baird & Glasier, 1994).
Efecte adverse cardiovasculare.
Problema efectelor adverse
cardiovasculare a fost studiata si pentru preparatele minidozate (Baird &
Glasier, 1994; Godsland &Crook, 1994; Samsioe, 1994).Pentru femeile
nefumatoare si fara factori de risc nu exista o
crestere semnificativa a riscului de infarct miocardic si
accident vascular cerebral. Este inca in discutie riscul de
trombembolism venos, dar daca acesta este crescut, aceasta crestere
este considerata minima. Pentru femeile peste 35 de ani,
fumatoare, exista un risc crescut de boala cardiovasculara,
mai ales infarct miocardic, chiar si la folosirea pilulelor minidozate.
Cancer Datorita efectelor
de crestere induse de estrogeni, pentru o perioada lunga de timp
s-a pus problema ca aceste contraceptive orale cresc riscul de cancer endometrial, ovarian, mamar si cu alte
localizari. Aceste preocupari au fost intarite de o serie
de studii aparute la sfarsitul anilor '60 care raportau
modificari de tip displazic ale endometrului induse de consumul de contraceptive
orale secventiale, motiv pentru care acestea au si fost interzise pe
piata din SUA. Cu toate acestea, in prezent
se admite in unanimitate ca nu exista o relatie cauza-efect
intre consumul de contraceptive hormonale si aparitia unor
cancere. (Bernstein et al., 1992; Baird & Glasier, 1994).
Consumul de contraceptive orale combinate nu creste riscul de cancer
endometrial, ci din contra scade cu 50% incidenta acestei
afectiuni pe toata perioada de utilizare si 15 ani de la incetarea
administrarii. Acest efect se datoreaza includerii in componenta
pilulelor a derivatilor de progesteron care au rolul de a contracara
efectul de proliferare indus de componenta estrogenica pe perioada
ciclului menstrual de 21 de zile corespunzatoare administrarii
pilulelor. De asemenea, aceste preparate
scad riscul de cancer ovarian prin diminuarea proliferarii ovariene
prin intermediul gonadotropinelor hipofizare.
S-a raportat o usoara crestere in
incidenta adenomului hepatic la utilizatoarele de contraceptive orale, dar
aceasta este o afectiune relativ rara. Principala complicatie a
adenomului hepatic o constituie ruptura tumorii si aparitia
hemoperitoneului. Se sustine de asemenea si o asociere intre
carcinomul hepatic si utilizarea contraceptivelor orale, dar si
aceasta afectiune este rar diagnosticata in SUA si Marea
Britanie, iar determinarea corecta a incidentei acestei boli este
mult ingreunata de posibilitatea infectiei cu virusul hepatitic B.
A fost raportata cresterea
incidentei cancerului cervical uterin la utilizatoarele de contraceptive
orale. Se cunoaste ca incidenta cancerului cervical este
semnificativ influentata de activitatea sexuala, numarul
mare de parteneri sexuali implicand si o crestere a riscului de
infectare cu virusul papiloma care a fost dovedit a fi printre agentii etiologici
ai acestei neoplazii; utilizatoarele contraceptivelor orale se pot angaja in
multiple relatii sexuale comparativ cu cele care nu apeleaza la acest
mijloc de contraceptie , efectul de preventie a sarcinii fiind extrem
de eficace. In plus, mijloacele contraceptive de bariera diminua semnificativ
transmiterea virusului, iar utilizarea acestora este mult mai probabila la
femeile care nu folosesc contraceptive orale. De aceea, pana in prezent nu
exista nici o dovada clara a implicarii contraceptivelor
hormonale in geneza cancerului de col uterin.
Utilizarea contraceptivelor orale la femei aflate
in perioada reproductiva nu implica o crestere semnificativa
a riscului de cancer mamar. Desi o mica parte din femeile care au
folosit contraceptive cu doza inalta, pentru o perioada
lunga de timp si incepand de la o varsta tanara (ex:
femei care au inceput inainte de 20 de ani sau care au luat pilule mai mult de
5 ani inainte de a avea o sarcina dusa la termen) au prezentat un
risc de a face cancer mamar inainte de 45 de ani de 1,5 ori mai mare decat in
populatie, o serie de alte rapoarte au infirmat aceste constatari.
Unele dintre ele au sugerat chiar ca riscul ar fi chiar mai scazut
decat in populatia generala pentru preparatele continand mai
putin de 50 ug estrogeni. S-a afirmat de asemenea ca folosirea
contraceptivelor orale in apropierea menopauzei ar creste riscul de cancer
de san, dar mai sunt necesare inca o multime de studii pentru a
formula o concluzie finala. Prin urmare, in prezent se accepta
ca riscul de cancer de san nu este crescut la femeile care folosesc
contraceptive hormonale intre 20 si 45 de ani (Gray , 1990).
Efecte adverse metabolice si endocrine
Primele rapoarte asupra efectelor adverse ale COC
cu doza inalta de estrogeni au demonstrat alterarea tolerantei
la glucoza prin cresterea nivelului plasmatic al insulinei si al
glicemiei ca si prin modificarea raspunsului la administrarea
exogena de glucoza. Aceste efecte au fost mult diminuate prin scaderea dozei de hormoni, desi nu se
poate afirma cu siguranta ca ele au fost anulate.
Rapoarte recente asupra pilulelor minidozate au sugerat ca poate exista o
rezistenta periferica la insulina crescuta, dar aceasta
este compensata de o usoara crestere a nivelelor plasmatice
de hormoni astfel incat glicemia se mentine
in limite normale (Godsland & Crook, 1994; Elking-Hirsch & Goldzieher,
1994). Desi de multi ani se stie ca COC pot determina
tulburari ale metabolismului carbohidratilor sunt totusi
putine studiile care sa demonstreze ca exista
intr-adevar consecinte clinice ale consumului de contraceptive
(Elking-Hirsch & Goldzieher, 1994). In prezent nu exista inca un
consens in ceea ce priveste contributia componentelor
estrogenica si progesteronica a COC la generarea
modificarilor metabolismului carbohidratilor raportate.
S-a raportat o
incidenta de 2 - 3 ori mai mare a litiazei biliare la utilizatoarele
de COC (Diehl, 1991). Aceasta se explica prin efectul estrogenilor de a
creste raportul colesterol/acizi biliari din bila, ceea ce scade
solubilitatea colesterolului si favorizeaza formarea calculilor
biliari.
Alte
efecte adverse: Greata, edeme
si cefalee moderata pot apare la unele femei; cefaleea intensa
de tip migrena poate fi precipitata de utilizarea contraceptivelor orale
la un procent mic de femei. Unele paciente pot prezenta sangerari vaginale in perioada de 21 de zile in care iau pilulele.Uneori
menstra nu se produce in perioada 'libera' de 7 zile,
ceea ce preteaza la confuzii cu o eventuala sarcina. Crestere
in greutate, acnee, hirsutism pot fi induse de activitatea androgenica a
componentei progesteronice.
INDICATII
Contraceptive orale combinate
Contraceptia orala
estro-progestativa reprezinta metoda de electie pentru femeile
tinere, sanatoase, nefumatoare, cu un nivel socio-cultural
ridicat, care opteaza pentru o metoda cu eficacitate crescuta.
Aceste preparate constituie si o modalitate de tratament eficient
pentru:
dismenoree;
tulburari de ciclu menstrual, in special
meno-metroragii disfunctionale;
sindrom tensional premenstrual;
endometrioza;
chist de ovar;
Dupa
Robert Hatcher si colaboratorii, anumite situatii fac din COC cea mai
buna optiune:
adolescente si femei tinere active sexual;
femei multipare;
cupluri care folosesc contraceptia pentru spatierea
nasterilor;
femei care nu alapteaza postpartum;
necesitatea unei metode reversibile de contraceptie
pentru o perioada mai lunga sau mai scurta;
femei cu endometrioza la care sarcina este
contraindicata inca;
contraceptie postcoitala;
contraceptie imediat postabortum;
acnee;
menstruatii abundente, dureroase sau neregulate
si anxietate in timpul menstruatiei;
istoric familial de chist ovarian;
experienta anterioara de
folosire a pilulelor.
Contraceptive progestative orale
Indicatiile folosirii contraceptiei
progestative orale se refera in primul rand la pacientele care
prezinta contraindicatii pentru utilizarea contraceptivelor
estroprogestative, legate mai ales de efectele negative ale componentei
estrogenice.
femei peste 45 de ani care nu prezinta factori de risc ai patologiei cardiovasculare;
femei peste 35 de ani nefumatoare;
diabet zaharat;
obezitate;
hipertensiune arteriala legata sau nu de
administrarea de contraceptive estroprogestative;
migrena anterioara
tratamentului cu estroprogestative sau care a aparut ori si-a modificat caracterul sub
influenta contraceptivelor estroprogestative;
lactatie;
hiperestrogenism relativ (manifestat clinic prin greata, tensiune premenstruala, leucoree,
mastodinie).
Contraceptive hormonale injectabile
femei care alapteaza;
femei care vor recurge la
sterilizare chirurgicala in urmatoarele 3-12 luni;
femei care au nevoie de o metoda contraceptiva
extrem de eficienta doar pentru un
an;
femei care au avut recent o sarcina molara
si trebuie sa evite sarcina pentru un an;
femei care folosesc curent medicamente inductoare
enzimatice hepatice;
persoanele cu contraindicatii pentru preparatele cu
continut estrogenic;
femei cu complianta scazuta
fata de un tratament progestativ de lunga durata (endometrioza,
tulburari menstruale, premenopauza);
ca o alternativa la contraceptia cu DIU la
femei cu risc crescut de infectii pelvine ;
anemie
falciforma ;
10. handicap
psihic ;
11. optional.
CONTRAINDICATII
Contraindicatiile contraceptiei
hormonale sunt dictate de consecintele sistemice negative, pe un teren
individual favorizant al complicatiilor acestor preparate. Contraindicatiile
absolute se refera la metodele contraceptive care genereaza
complicatii majore, ce pun in pericol viata femeii.
Contraindicatiile relative sunt legate de
anumite tipuri de contraceptive, care, in prezenta unui anumit teren
genereaza conditii speciale si posibilitatea aparitiei unor
complicatii. Contraindicatiile absolute cat si cele relative
sunt dependente de tipul preparatului contraceptiv, de structura sa
chimica, de dozajul diferit al componentelor si de modul de
administrare.
Contraceptive orale
combinate- contraindicatii absolute:
afectiuni
cardio-vasculare:
antecedente personale de tromboza arteriala sau
venoasa;
cardiopatie ischemica cronica dureroasa
sau nedureroasa;
profil lipidic aterogen;
migrena progresiva/focala ; migrena
tratata cu ergotamina;
atac ischemic cerebral tranzitoriu;
afectiuni cardiace valvulare, mai ales cele
insotite de hipertensiune arteriala pulmonara.
afectiuni
hepatice:
antecedente de icter colestatic de sarcina
aparut in cadrul folosirii anterioare a contraceptivelor;
icter congenital (sindrom Dubin-Johnson);
hepatita infectioasa (contraceptivele se
administreaza dupa 3 luni de la normalizarea testelor hepatice);
prezenta unor teste hepatice anormale (ciroza
hepatica, hepatita cronica);
porfirie;
adenom hepatic.
antecedente
personale cu evolutie nefavorabila legata de hormonii sexuali:
herpes gestational;
sindrom uremie;
coree;
otoscleroza.
efecte secundare aparute la o administrare
anterioara a contraceptivelor hormonale (alergie, cancer dependent de
sexoizi)
entitati cu valoare limitata in timp:
sangerari genitale nediagnosticate;
mola hidatiforma in antecedentele imediate;
sarcina;
4 saptamani dupa interventii
chirurgicale/imobilizare/tratament varice.
Contraceptive orale combinate, contraindicatii
relative
prezenta unor factori de risc pentru afectarea
arteriala;
toxemie de sarcina;
migrena;
imobilizare de lunga
durata;
cancer dependent de hormoni sexuali (biopsia de san cu
atipii celulare in antecedente suscita controverse privind
contraindicatia relativa sau absoluta in folosirea
contraceptivelor hormonale);
hiperprolactinemia;
depresie severa;
afectiuni sistemice cronice:
boala Crohn;
diabet zaharat;
afectare renala cronica;
afectiuni ce necesita un tratament cu
medicamente care interfera cu pilula contraceptiva;
conditii de scadere a absorbtiei
contraceptivelor orale (malabsorbtie);
antecedente heredo-colaterale de cancer sau prezenta
unui frotiu cervical anormal sau dupa tratament medical al neoplaziei de
col uterin.
In prezent exista tendinta de a se renunta la
clasificarea stricta a contraindicatiilor in absolute si
relative, iar unii autori precum Robert Hatcher inlocuiesc termenul de
contraindicatii cu cel de precautii. Acest lucra se datoreaza
folosirii pe scara larga a pilulelor continand doze de hormoni
mai mici decat anterior, precum si rezultatelor ultimelor studii
referitoare la efectele adverse si complicatiile
posibile asociate cu folosirea COC minidozate. Linia de demarcatie s-ar
situa intre conditiile care impun abtinerea clinicianului de la a
prescrie COC si conditiile care impun prudenta in folosirea
lor.
EFECTE BENEFICE NON-CONTRACEPTIVE
Se cunoaste de aproape 20
de ani ca COC au si alte actiuni fara nici o
legatura cu efectul lor contraceptiv (Kols et al., 1982; Goldzieher, 1994; Baird
& Glasier, 1994). Acestea sunt legate de cancerul endometrial si
ovarian, de o serie de tulburari menstruale si de alte afectiuni.
Contraceptivele orale reduc semnificativ
incidenta cancerului ovarian si endometrial in mai putin de 6 luni
de la debutul tratamentului, aceasta ajungand la 50% din valoarea in populatie
dupa 2 ani de utilizare. In plus, acest efect se mentine 15 ani de la
intreruperea tratamentului. COC reduc incidenta chisturilor ovariene si a bolii fibrochistice
mamare. COC au efecte benefice
importante legat de menstruatie la majoritatea femeilor: ciclu menstrual
mai regulat, sangerari menstruale reduse cantitativ, incidenta
scazuta a anemiei feriprive, atenuarea sindromului premenstrual
si incidenta scazuta a dismenoreei. Scad de asemenea
frecventa bolii inflamatorii pelvine si a sarcinilor ectopice, in
timp ce endometrioza poate fi ameliorata.
S-a concluzionat asfel ca COC previn mii de decese, imbolnaviri
si spitalizari anual numai in SUA. Aproximativ 20% din femeile
insarcinate sunt spitalizate inainte de nastere datorita
aparitiei unor complicatii, iar mortalitatea materna la nastere este de aproximativ 20 la lOO.OOO de
nasteri la femei sub 35 de ani, in tarile dezvoltate.
Prin urmare, privind dintr-o perspectiva pur statistica, controlul fertilitatii prin
contraceptive hormonale este mult mai sigur decat sarcina si nasterea
(Grimes, 1994), fara a mai lua in considerare si efectele
suplimentare benefice asupra sanatatii.
STERILIZAREA
CHIRURGICALA FEMININA
Sterilizarea
chirurgicala feminina reprezinta suprimarea chirurgicala a
capacitatii de reproducere , fara a modifica functia
sexuala si endocrina. In prezent se folosesc patru metode de
sterilizare chirurgicala:
Sterilizarea tubara efectuata cu ocazia
laparotomiei pentru cezariana sau alta interventie
chirurgicala abdominala;
Minilaparotomia postpartum, imediat dupa
nastere pe cale vaginala;
Minilaparotomia la interval;
Laparoscopia.
Sterilizarea chirurgicala trebuie sa
realizeze obstruarea lumenului tubar. Aceasta se poate realiza prin ligatura simpla
sau asociata cu sectionare, rezectie partiala sau prin
compresiunea permanenta cu inele/clipsuri. Salpingectomia sau
histerectomia nu sunt acceptabile decat daca exista patologie care
sa le faca acceptabile.
Tehnici chirurgicale
a. modalitati
de abordare chirurgicala
Minilaparotomia;
Laparoscopia;
Laparotomia;
abordare pe cale vaginala: colpotomia, culdoscopia;
abordare transcervicala.
b. modalitati
de ocluzionare
tehnici de ligatura/ligatura
si sectionare a trompelor: Pomeroy, Healed, Irving, Savulescu;
tehnici de ocluzionare tubara utilizand inele/clipuri;
electrocoagulare;
salpingectomia si
histerectomia nu sunt recomandate ca metode de rutina; ultima este
rezervata femeilor care prezinta afectiuni ginecologice care
necesita acest lucru;
substante chimice folosite in sterilizarea
transcervicala.
Momentul
interventiei chirurgicale e foarte important, deoarece, in
functie de acesta se stabileste tehnica cea mai potrivita:
sterilizare chirurgicala postpartum:
optim in primele 48 de ore sau la 3-7 zile
simultan cu operatia cezariana.
postabortum trimestrul III, la interval de 1
saptamana dupa avort;
sterilizarea chirurgicala la interval: oricand
dupa 4 saptamani postpartum sau 1 saptamana
postabortum.
Tipuri
de interventii
Sterilizarea imediat postpartum se efectueaza optim
in primele 48 de ore postpartum, dar interventia se poate efectua si
pana la 7 zile dupa nastere. Daca se depasesc 7
zile, interventia trebuie amanata cel putin 4
saptamani, de preferat 6. Se efectueaza prin minilaparotomie
subombilicala. Incizia de 1,5 -3 cm subombilicala este cea mai
adecvata pentru abordarea fundului uterin, care este situat la acest nivel
la momentul respectiv; de asemenea, trompele uterine se gasesc la nivelul abdomenului mijlociu, fiind foarte accesibile inciziei subombilicale. De obicei,
anestezia locala cu o usoara sedare este suficienta,
deoarece incizia si manipularile intraperitoneale sunt minime. Nu
este necesara folosirea elevatorului uterin pentru manipularea uterului.
Modalitatile de ocluzionare tubara folosite cel mai frecvent in
postpartum sunt: Pomeroy, Parcland, Madlener.
Sterilizarea chirurgicala
in momentul nasterii prin operatie cezariana nu creste riscurile
acesteia, ci doar prelungeste cu foarte putin timpul operator.
Decizia de sterilizare tubara trebuie insa luata de cuplu cu
mult inainte de interventia chirurgicala si de inceperea travaliului
pentru a nu fi influentata de starea particulara in care se
afla femeia in aceste momente. Ca procedee se folosesc: Pomeroy, Parcland,
Irving, Savulescu, ultimele fiind cele mai eficiente si asociate cu o
rata minima a sarcinilor ectopice.
Sterilizarea
chirurgicala la interval este efectuata dupa 4
saptamani de la nastere, cand uterul este complet involuat,
folosind minilaparotomia suprapubiana. Aceasta consta intr-o incizie
suprapubiana de aproximativ 2-5 cm prin care, cu ajutorul
departatoarelor speciale, se evidentiaza fondul uterin.
Utilizand elevatorul uterin se aduc alternativ cele doua trompe in dreptul
inciziei si se ligatureaza dupa una din tehnicile de ligaturare
si sectionare a trompelor. Aceste interventii pot fi efectuate
cu anestezie locala, asociata cu sedare usoara, dar
daca exista posibilitatea anesteziei generale intravenoase, aceasta
este de preferat.
Laparoscopia se efectueaza
dupa distensia cavitatii abdominale prin
insuflare de C02. Desi se poate efectua cu anestezie locala, este de
preferat
anestezia generala. Obstructia tubara se poate realiza prin
electrocoagulare
bipolara, aplicatie de inele sau clipsuri. Exista mai multe
tipuri de inele si
clipsuri, cele mai cunoscute fiind clipsurile Hulka si Filshie.
Complicatiile
interventiilor de sterilizare:
Hemoragii intraperitoneale;
Infectii;
Leziuni ale organelor de
vecinatate = Embolii;
Sangerari, hematoame, infectii ale
plagilor operatorii.
Sechele
ale sterilizarii tubare
Unele studii au comunicat o crestere a iregularitatilor
menstruale si a dismenoreei dupa sterilizarea chirurgicala.
Cercetarile recente au aratat prezenta acestor sechele doar in
cazul in care se aplica sterilizare prin electrocoagulare unipolara.
Avantajele sterilizarii
chirurgicale:
Eficienta mare - rata de esec de 0,1
%
Nu prezinta reactii adverse
Nu necesita controale periodice
Nu interfera cu actul sexual.
In afara de faptul ca reprezinta o metoda
contraceptiva excelenta , ligatura tubara este asociata cu
reducerea riscului de cancer ovarian care persista 20 de ani de la interventia
chirurgicala.
Dezavantaje
Principalul dezavantaj al metodei este legat de caracterul ei ireversibil.
Indicatii
cupluri stabile care si-au completat familia
femei care au copii si care prezinta probleme
de sanatate care contraindica folosirea altor metode
contraceptive sau sarcina.
Contraindicatii temporare:
sarcina
infectii acute pelvine
infectii acute sistemice
infectii ale zonei pe care urmeaza sa se
execute procedura .
Contraindicatii absolute ale sterilizarii
postpartum:
infectii puerperale;
membrane rupte de peste 24 de ore;
hemoragii care au dus la anemie severa;
starea de sanatate a copilului incerta;
psihoza postpartum.
In
aceste cazuri, interventia se amana cu cel putin 4
saptamani.
Contraindicatii relative:
Contraindicatiile relative sunt legate de orice conditii care pot
creste riscurile legate de sterilizarea chirurgicala, cum ar fi boli
cardiace, respiratorii, HTA, diabet, discrazii sanguine.
Esecul metodei
Cele mai multe esecuri ale metodei apar in prima luna dupa
laparoscopie si sunt rezultatul unei sarcini deja prezente in momentul in
care s-a efectuat laparoscopia. Alte cauze de esec sunt legate de
greseli de tehnica sau de anomalii anatomice.
Reversibilitatea metodei
In principiu, metoda trebuie considerata permanenta. Totusi,
exista posibilitatea reversibilitatii, care este mai mare in
cazul tehnicilor de obstructie mecanica decat dupa
electrocoagulare, deoarece aceasta din urma distruge mai mult din
trompa. Cu noile tehnici de microchirurgie si anastomoza
istmo-istmica, sarcina apare in 75% dintre cazuri. Riscul de sarcina
ectopica este mare dupa reversibilitate.
STERILIZAREA
CHIRURGICALA MASCULINA
Sterilizarea chirurgicala masculina se
efectueaza prin vasectomie, care reprezinta excizia unei portiuni
din canalul deferent. Procedura se realizeaza cu anestezie locala
si nu necesita spitalizare. Metoda nu scade performantele
sexuale. In tehnica clasica se repereaza canalul deferent prin
palparea scrotului si se prinde intre degete sau cu o pensa atraumatica.
Se face o mica incizie la nivelul canalului si se aduce o ansa
din deferent la nivelul inciziei. Se excizeaza o portiune si se
asigura hemostaza.
Complicatiile precoce ale vasectomiei sunt reprezentate de hematoame
scrotale, epididimite (care necesita tratament), precum si de
usoare dureri la nivelul scrotului si echimoze care nu necesita tratament
si trec in scurt timp.
Complicatiile tardive sunt reprezentate de
infectia secundara, granulomul, orhiepididimita si fistula.
Se precizeaza ca sunt necesare cel putin 12 ejaculari
si cel mult 20 inainte de verificarea eficacitatii. Trebuie
sa se obtina doua mostre de sperma fara spermatozoizi dupa o vasectomie, pentru a se
putea afirma ca operatia este eficace. Vasectomia este
privita ca o metoda permanenta de sterilizare. Cu toate acestea
se poate restabili fecunditatea unui barbat prin tehnici microchirurgicale
cu obtinerea unei sarcini in 50% din cazuri. Factorii care pot reduce rata
eficacitatii operatiei (in afara de experienta si
manualitatea operatorului) sunt: intervalul lung de la practicarea vasectomiei,
prezenta anticorpilor antispermatozoizi, varsta inaintata a femeii.
LACTATIA
DEFINITIE
Lactatia este procesul prin care se
realizeaza si se mentine secretia lactata.
Cuprinde urmatoarele faze:
Mamogeneza - reprezinta
dezvoltarea glandelor mamare pe parcursul sarcinii, in urma careia acestea pot sa
secrete laptele.
Lactogeneza - reprezinta initierea secretiei
imediat dupa nastere.
Galactopoieza - reprezinta
mentinerea secretiei lactate pe tot parcursul perioadei de
alaptare, inclusiv ejectia laptelui.
Glandele mamare sunt organe complementare ale
aparatului reproducator feminin care au functia de a secreta lapte
adaptat la nutritia nou-nascutului. Dezvoltarea glandei mamare
si instalarea secretiei sunt reglate de sistemul nervos central care
controleaza functia gonadotropa a hipofizei anterioare.
Statia de control neurohormonal este hipotalamusul. Centrii hipotalamici
insisi sunt integrati unor centrii encefalici superiori, in
special rinencefal si formatia reticulata. Acesti centri actioneaza asupra
hipotalamusului printr-o actiune permanenta pentru reglarea secretiei
de baza a hormonilor gonadotropi si, la randul lor, sunt reglati
printr-un mecanism de feed-back de concentratia de hormoni gonadotropi
si sexuali. Mecanismul de actiune la nivelul glandei mamare care duce
la initierea si dezvoltarea activitatii secretorii a
acesteia rezulta din interventia diversilor factori hormonali cu
actiune simultana sau secventiala, agonista sau
antagonista.
ETAPELE LACTATIEI
1. Mamogeneza
Mamogeneza consta in dezvoltarea
morfologica completa a glandei mamare in perioada de gestatie. Sarcina
creeaza toate conditiile pentru intensificarea cresterii si
dezvoltarii sanului, precum si pentru instalarea secretiei.
Sarcina prilejuieste eliberarea in exces
a tuturor hormonilor si factorilor mamogeni si lactogeni sub
actiunea carora au loc proliferari ale structurilor
canalicuiare care cresc in grosime, lungime si se ramifica, diferentieri
ale elementelor alveolare, proliferari ale tesutului
conjunctivo-vascular adiacent, diminuarea stratului adipos pre- si
retro-mamar. Toate aceste transformari modifica in mod caracteristic
aspectul sanului:
Este remarcabila
cresterea de volum; rapida in primele 10 saptamani apoi
lenta in urmatoarele 2-4 saptamani pentru a se intensifica
din nou pana la nastere, cand poate ajunge de 3-4 ori mai mare
Tegumentul apare subtiat, intins,
prin transparenta sa evidentiindu-se un desen venos pronuntat -
reteaua Haller;
Areola mamara
creste in diametru (ajungand pana la un diametru mediu de 5 cm), se
hiperpigmenteaza, iar glandele mamare accesorii din areola -
tuberculii Montgomery - devin puternic reliefate. In jurul areolei poate apare
o zona concentrica roz-pal, formand
o adevarata areola secundara;
Mamelonul se
hipertrofiaza si se hiperpigmenteaza;
Consistenta glandei
mamare se modifica, tesutul adipos premamar se reduce si permite
un contact mai intim al mainii palpatoare cu tesutul subtegumentar;
canalele galactofore sunt hipertrofiate, alveolele dezvoltate, circulatia
activata, tesutul conjunctiv proliferat, retentia hidrica
crescuta .Toate acestea dau o senzatie palpatorie de organ destins,
sub tensiune, renitent;
La examinare, incepand
din a doua jumatate a sarcinii, uneori mai devreme, din luna a doua , apare
secretia de colostru - transsudat ce contine epitelii descuamate,
celule fagocitare, granulatii refringente;
Postpartum si
dupa incetarea alaptarii glanda mamara revine treptat la
starea antepartum pastrand insa unele stigmate ale
transformarilor parcurse. Este motivul
pentru care la femeile cu sarcini si alaptari numeroase sanii
sunt mai moi, pendulanti, bogati in tesut mamar, cu
desenul vascular pronuntat, cu vergeturi sidefii, areola mare si
pigmentata, uneori areola secundara. In alveole si canalicule
poate ramane incarcerata o cantitate de lapte, se pot forma mici
dilatatii chistice, procese care modifica unitatea structurala a
glandei, dandu-i caracter distrofic. Deseori aceste chisturi alveolare fac
sa persiste mult timp o secretie lactata spontana sau
provocata.
Principalele glande endocrine care regleaza dezvoltarea
glandei mamare sunt:
Hipofiza anterioara;
Ovarele.
Alaturi de hipofiza
anterioara, ovarele au un rol deosebit in mamogeneza. Sub acest aspect, dezvoltarea
glandei mamare in timpul sarcinii se poate imparti in doua
perioade:
Faza cinetica - de proliferare a canalelor
galactofore;
Faza colostrogena - de formare a acinilor
glandulari.
Relatia cea mai importanta
stabilita in acest mecanism este aceea dintre ovar si functia sa
mamogenetica. Este stiut faptul ca estrogenii provoaca dezvoltarea
canalelor galactofore, iar progesteronul actioneaza pe epiteliul
secretor, neavand practic nici un efect asupra glandei mamare daca
actiunea sa nu a fost precedata de interventia estrogenilor.
S-a observat ca administrarea de estrogeni
si, intr-o mai mica masura, de progesteron stimuleaza
secretia prolactinei de catre hipofiza anterioara. Acesta este probabil mecanismul prin care ei produc
dezvoltarea glandei mamare. Dar steroizii sexuali actioneaza
si direct asupra epiteliului glandular impreuna cu prolactina si
STH. Faptul ca hormonii hipofizari pot induce dezvoltarea glandei mamare
in absenta steroizilor sexuali, in timp ce steroizii sexuali sunt in mare
masura ineficace in absenta hipofizei anterioare, poate duce la
concluzia ca hipofiza este mai importanta decat ovarele pentru
dezvoltarea glandei mamare, desi steroizii sexuali sunt cei care
furnizeaza stimulul initial, intr-adevar prin intermediul
pituitarei, pentru dezvoltare glandei mamare. Este de asemenea general admis
ca estrogenii inhiba la nivelul acinilor actiunea prolactinei
si impiedica astfel secretia apocrina, caracteristica
lactatiei. Acest aspect va fi mai marcant la nivelul tubilor excretori unde
are loc o secretie merocrina.
Ca si estrogenii, progesteronul
inhiba la nivelul acinilor, dar in mai mica masura ca
acestia, stimularea secretiei lactogene de catre prolactina
si induce o retentie a sodiului si apei mai marcanta ca cea
estrogenica, intrucat structura sa este mai apropiata de cea a
dezoxicorticosteroizilor. Dar, in timpul gestatiei, mai ales la mijlocul
sarcinii, placenta poate sa joace un rol important in cresterea
glandei mamare. Placenta secreta un hormon de crestere - hormonul
lactogenic placentar HPL - la nivelul sincitiotofoblastului, hormon pe
care il deverseaza in circulatia materna, productia sa
zilnica fiind considerabila, de ordinul gramului (Kaplan S.L.). Are un
ciclu de reconstituire rapid, reprezentand astfel unul dintre principalii
hormoni sintetizati de placenta. Activitatea sa biologica se
manifesta printr-o actiune mamogenetica, extractele de HPL
produc o crestere a mamelelor la animale de experienta printr-o
actiune asemanatoarea cu cea a hormonului de crestere. Si
alte glande endocrine, ca tiroida si corticosuprarenala pot influenta
dezvoltarea glandei mamare, fara a fi insa esentiale in acest proces.
Intr-adevar, tiroida
influenteaza si dezvoltarea glandei mamare, direct si
indirect, prin hipofiza anterioara si alte organe. Hipotiroidia in
general conduce la dezvoltare mamara redusa, desi la unele
specii (ex.: sobolan) poate permite dezvoltarea glandei mamare. Efectele
hipertiroidiei asupra glandei mamare sunt variabile, depinzand de gradul de hipertiroidie
si specia animala. La sobolani, administrarea de hormoni
tiroidieni conduce la incetinirea dezvoltarii glandei mamare, in timp ce
la soareci si la vaci s-a vazut ca duce la dezvoltarea
acesteia.
Steroizii corticosuprarenalieni
nu sunt esentiali pentru cresterea glandei mamare si
suprarenalectomia practic nu are efect asupra structurilor mamare, daca
terapia de substitutie este mentinuta. Oricum, steroizii
suprarenalieni pot avea aceleasi efecte asupra dezvoltarii glandei
mamare ca si steroizii ovarieni, daca sunt administrati in doze
mari la animale. In plus, corticosuprarenala poate secreta cantitati
variabile de steroizi, care pot stimula dezvoltarea glandei mamare.
In concluzie, procesul
mamogenetic declansat la pubertate este rezultatul sincronizarii
proceselor secretorii ale agregatului nodal central (hipotalamo -hipofizar) cu
cele ale agregatului nodal periferic (ovar-san) ale gonadostatului.GnRH stimuleaza
eliberarea de prolactina, iar actiunea este potentata de
estrogeni. Aceasta sugereaza o interactiune paracrina intre
gonadotropi si lactotropi, actiune intermediata de estrogeni,
ultimii cu impact direct pe san . Estrogenii induc o dezvoltare impetuoasa
a epiteliului glandei mamare, dar care necesita prezenta insulinei. Diferentierea
fina a celulelor epiteliului alveolar in celule producatoare de lapte
este realizata in prezenta prolactinei, dar dupa prealabila
actiune a unei minime cantitati de hormoni tiroidieni.
2. Lactogeneza
Lactogeneza, mecanismul de
declansare, de initiere a lactatiei este un proces complex, iar mecanismul neuroendocrin responsabil
de aceasta nu este inca precizat.
Lactogeneza
are la baza doua mecanisme meuroendocrin si nervos.
A. Determinismul neuroendocrin
In conceptia clasica, se admite ca dupa nastere
disparitia hormonilor placentari defreneaza hipofiza anterioara.
In consecinta, aceasta incepe
sa secrete prolactina. Aparitia secretiei lactate dupa
scaderea brusca a hormonilor placentari apare astfel ca un fenomen de
privatiune hormonala, comparabil cu declansarea
menstruatiei. In lumina ultimelor cercetari neuroendocrinologice, lactogeneza
este un proces mai complex. Astfel, dupa dezvoltarea tesutului
secretor mamar, numai prolactina si steroizii corticali
initiaza si mentin lactatia, desi si
alti hormoni pot influenta
nivelul producerii laptelui. Se crede ca o crestere in secretia
prolactinei si a steroizilor ACTH- corticoizi ar fi
responsabila de initierea lactatiei in perioada de parturitie.
Efectele hormonilor steroizi
asupra lactogenezei sunt de interes particular. Astfel, initierea
lactatiei nu are loc de obicei in timpul gestatiei deoarece exista o
insuficienta fie de prolactina, fie de steroizi corticoizi, fie
a ambilor hormoni. Acesti hormoni nu
sunt crescuti semnificativ in timpul gestatiei, deoarece cantitatea mare
de hormoni ovarieni prezenti in timpul gestatiei creste captarea
steroizilor corticali de catre transcortina, realizand un hormon
biologic inactiv, iar predominanta
progesteronului asupra estrogenilor in timpul gestatiei opreste
secretia prolactinei pituitare. In sprijinul acestei ipoteze vin o
serie de lucrari experimentale ale autorilor americani. Astfel, s-au dovedit
trei aspecte importante:
Administrarea de estrogeni/estrogeni si progesteron
creste legarea proteica a corticoizilor, facandu-i inactivi biologic;
Numai estrogenii pot creste secretia de prolactina
si chiar sa initieze lactatia, in timp ce administrarea
concomitenta a progesteronului poate contracara aceste efecte. O
dovada a actiunii defavorabile a progesteronului asupra
lactatiei este data de folosirea contraceptivelor. Astfel,
Sattarwaite si Gamble, folosind Norethynodrel in doze de 5 si 10 mg,
au raportat diminuarea secretiei, iar Rice-Wray, Goldziner si
Arando-Rossel au subliniat ca Orthonovum (10 mg) provoaca diminuarea
sau oprirea lactatiei la 32,5% din cazuri. Alte experiente cu
diferite preparate au dus la concluzia ca, cu cat sunt mai mari dozele de progesteron, cu atat este mai mare gradul de
scadere a lactatiei. Dupa S. Kaan si L. Handeline
(1978), progesteronul ar limita actiunea prolactinei, opunandu-se sintezei receptorilor prolactinici. Pe de
alta parte, progesteronui injectat simultan cu doze moderate de
prolactina scade considerabil efectele acesteia.
Cand estrogenii si progesteronui sunt dati in
doze adecvate pentru stimularea dezvoltarii glandei mamare, administrarea
prolactinei sau a steroizilor corticoizi este mai putin eficace in
productia secretiei lactate. Aceasta ultima actiune
poate fi legata si de efectul aparent al dozelor mari de steroizi
sexuali in inhibarea lactatiei.
B. Determinismul nervos
Dupa nastere, baroreceptorii uterini
elibereaza hipofiza anterioara inhibata pe cale reflexa la distensia
uterului. Dovada este faptul ca mentinandu-se excitatia
baroreceptorilor (experimental la animale) prin distensia artificiala a
uterului cu parafina, secretia lactata nu se opreste. De
asemenea, excitarea interoreceptorilor canalului cervico-vaginal prin trecerea
mobilului fetal influenteaza hipofiza. Aceasta dovedeste
importanta rolului mecanismelor reflexe cu punct de plecare uterin in
declansarea secretiei lactate.
3.
Galactopoieza
Prin galactopoieza se intelege
intretinerea lactatiei si excretia laptelui, aceste
doua procese fiind strans unite. Reflexul de supt este principalul factor
responsabil de mentinerea lactatiei in postpartum . Reflexul de supt
conduce la eliberare de prolactina, ACTH , STH si ocitocina.
ACTH si prolactina sunt cei doi hormoni
ai pituitarei anterioare esentiali pentru lactatie, iar ocitocina
este necesara pentru ejectia rapida a laptelui (let down milk
regulation) prin stimularea contractiilor celulelor mioepiteliale si
fibrelor musculare netede ale glandei
mamare. In plus, reflexul de supt poate initia cresterea mamara
si lactatia. In aceasta conexiune este interesant faptul ca
ovarele nu sunt esentiale in lactatie, in postpartum suptul
mentinand integritatea structurala a glandei mamare atat in
prezenta, cat si in absenta ovarelor. Reflexul de supt
inhiba eliberarea de FSH si LH hipofizari, impiedicand restabilirea
estrului. Este posibil ca prolactina
sa actioneze direct asupra hipotalamusului pentru a impiedica
cresterea hormonului luteinizant (LH) care stimuleaza
ovulatia sau poate modifica modalitatile de eliberare a LH, care
se face pulsatil. Se poate, de asemenea, ca prolactina sa exercite
indirect un efect inhibitor asupra LH si asupra altor hormoni sexuali. Se poate, in fine, ca stimularea
mamelonului sa impiedice ovulatia printr-un mecanism
suplimentar care nu implica interventia prolactinei (McCann&
Maynd 1982; Howie 1979; Bain 1979).
Prolactina ocupa un loc unic
intre hormonii pituitarei anterioare datorita faptului ca, la un
animal sanatos, numai o crestere in secretia de prolactina
poate conduce la dezvoltarea glandei mamare si mai ales la initierea
si intretinerea lactatiei. Dupa St. Milcu si
Aneta D.Muster, prolactina a fost gasita in cantitati mari
in primele 14 zile postpartum in urina si in lapte. Dupa
stabilizarea secretiei lactate cantitatea
de prolactina scade. Continutul hipofizei in prolactina creste
dupa nastere cu 100% fata de sarcina in care
era deja crescuta cu 60% .
In ceea ce priveste ocitocina, aceasta este
produsa in acelasi timp cu vasopresina (ADH) de catre nucleii
supraoptic si paraventricular, ambii hormoni fiind stocati in retrohipofiza (sunt deci produsi
diencefalici si nu hipofizari). Se stie din lucrarile lui
D. Vigneaud (1953) ca exista de fapt trei hormoni retrohipofizari
care sunt toti nonapeptide formate dintr-un ciclu pentapeptidic si o
catena lineara de 4 aminoacizi. Se disting astfel doua
vasopresine: lizin-vasopresina (ai carei aminoacizi specifici sunt lizina
si fenilalanina) si arginin-vasopresina (ai carei aminoacizi specifici
sunt arginina si alanina). Ocitocina, dimpotriva, are ca aminoacizi specifici
leucina si izoleucina.
Vasopresina si ocitocina au
proprietati similare dar inegale. Ocitocina produce ejectia
laptelui prin contractia celulelor mioepiteliale ale acinilor si ale canalelor excretoare si constituie stimulul
fiziologic al miometrului (P. Rosa). Sala si colaboratorii au
studiat recent efectul de ejectie al laptelui indus de ocitocina prin inregistrarea presiunii intramamare. Acest efect
este de 45- 50 de ori mai mare decat al vasopresinei. In afara de
reflexul de supt, un rol deosebit il are si reglarea nervoasa a
cortexului, lucru dovedit de factorii nocivi care actioneaza asupra
psihicului diminuand secretia lactata sau de modificarea
secretiei lactate prin psihoza si sugestie. Recent s-a raportat
ca numai mirosirea puilor este suficienta pentru provocarea
secretiei prolactinice la sobolani. Acest stimul actioneaza
probabil prin intermediul hipotalamusului
si este inca un exemplu al influentei stimulilor mediului inconjurator
asupra secretiei hormonale hipofizare. Exista de asemenea dovezi
ca stimulul psihic poate induce secretie de ocitocina si ACTH .
SECRETIA LACTATA
Laptele
este elaborat de celulele epiteliale ale acinilor glandulari. In conceptia
clasica, la sfarsitul procesului de elaborare celule secretorii
isi amputeaza portiunea apicala, care cade in lumenul acinilor. Este o
secretie de tip 'holomerocrin', intre supturi secretia fiind
merocrina, iar in timpul suptului holocrina.
Secretia lactata din primele 5-6 zile (colostru)
este bogata in albumine si saruri, dar saraca in
glucide, lipide, cazeina, fiind o secretie a canalelor excretoare ale glandei mamare. Epiteliul tubular nu este
capabil decat de o secretie merocrina, adica prin traversarea
membranei celulare intacte, in timp ce acinii sunt sediul unei secretii
apocrine cu distractia partiala a celulei. De aici rezulta
compozitia diferita a laptelui matur de CCcl ci colostrului.
Recent, intr-un studiu modern asupra mecanismelor
de secretie, Kurosumi reconsidera teoria clasica impartind
secretia merocrina in:
o
apocrina - pierderea unei parti de
celula;
o
ecrina -
fara pierderea citoplasmei.
In prezent, este bine stabilit ca prolactina
are o actiune importanta in transportul ionilor celulari in multe
tesuturi la vertebrate si posibil de a actiona asupra ATP- azei
membranei celulare. Actiunea prolactinei in suprimarea
specificitatii ATP-azei membranei apicale poate sa nu fie directa,
ci mediata de catre niste componenti ai laptelui: calciu,
magneziu, citrati, fosfati, lactoza, acizi grasi
prezenti in cantitati mari in acest lichid. Sistemul endocrin
participa si el in procesele ce se petrec la nivelul glandei mamare ,
prolactina fixandu-se pe receptori specifici la acest nivel.
Sinteza lipidelor din lapte se face din acetat
si B- hidroxi butirat. Lipogeneza este favorizata de insulina, in
timp ce 11- oxisteroizii au actiune antiinsulinica. Metabolismul
glucidic, care duce la formarea de lactoza, glucoza si galactoza, se realizeaza in
tesutul mamar sub controlul hormonilor corticosteroizi, in special
al cortizolului. In metabolismul proteic, la sinteza lactalbuminei si a
lactoglobulinei, participa hormonul somatotrop hipofizar.
In concluzie, fenomenul
lactatiei este foarte complex si insuficient clarificat. Progresele
realizate in ultimii ani de neuroendocrinologie si introducerea tehnicilor
de dozare radioimunologice au deschis insa noi perspective in explorarea
hormonala a hipofizei si, in consecinta, in elucidarea
mecanismelor ce conduc la formarea secretiei lactate.
ENDOCRINOLOGIA
LACTATIEI
Glandele mamare dezvoltate inca de la
pubertate sub influenta hormonilor estrogeni vor cunoaste in timpul
gestatiei o proliferare a epiteliului canalelor glandulare si o
ramificare a acestora, cu dezvoltarea in special a tesutului stromal
glandular, in care se impregneaza grasime, limfocite si
eozinofile in a doua parte a sarcinii. Contin de asemenea vase de sange
si o inervatie simpatica vasomotorie si pentru zona
cutanata mamelonara. Inervatia parasimpatica lipseste
in glanda mamara, fiind stabilit faptul ca secretia
glandulara este influentata doar pe cale umorala si nu
pe cale nervoasa vegetativa.
Modificarile mamare din
cursul sarcinii sunt atribuite secretiei estrogenilor de la nivelul placentei, a
caror actiune pare a fi facilitata de secretia hormonului
lactogen placentar cat si a GH care, pe parcursul gestatiei se
secreta in cantitati mari.
Alaturi de
prolactina mai intervin si alte secretii hormonale in vederea
initierii si mentinerii unei secretii lactate corespunzatoare,
cum ar fi tiroxina, steroizii corticosuprarenalieni si insulina,
influentand dezvoltarea glandei mamare prin captarea de aminoacizi. Pe
culturi de tesut mamar s-a observat ca acesti hormoni produc
diferentierea glandei si sinteza lactata.
Glandele mamare pregatite
pentru secretia lactata inca din perioada finala a
gestatiei vor elimina mici cantitati de colostru in primele zile
dupa nastere, secretie care contine proteine, sodiu si
clor in proportie mai mare decat in laptele matur; lipidele aproape
ca nu sunt prezente, iar potasiul si lactoza se gasesc in
cantitate mai mica decat in laptele matur.
Dupa nastere, cand estrogenii si progesteronul
placentari lipsesc, este posibila eliberarea suficienta de prolactina
si aparitia lactogenezei. Secretia acestui hormon hipofizar va
duce la sinteza unor cantitati crescute de lactoza, cazeina
si lipide de catre celulele glandei mamare, determinand secretia
laptelui dupa 3-4 zile de la nastere, mai ales ca hormonul de
crestere si corticoizii au pregatit deja efectul prolactinei.
Laptele secretat in alveolele mamare va fi ejectat
la exterior prin canalele glandulare
datorita interventieie unui act reflex si a unui factor hormonal
reprezentat de oxitocina. Suptul mamelonului de catre nou-nascut
va realiza dupa un interval de 30 de secunde ejectia laptelui
din alveole in canalele mamare, prin contractia celulelor mioepiteliale ce
le inconjura, ca raspuns la eliberarea de la nivelul neurohipofizei,
in circulatia mamei, de oxitocina si vasopresina, proces
comandat de hipotalamus, locul sintezei acestor hormoni.
Impulsurile senzoriale de la mamelon ajung la
maduva spinarii, de aici la hipotalamus care comanda
secretia si eliberarea de oxitocina cu expulzia laptelui in
ambii sani, desi se suge un singur mamelon.
Ejectia laptelui poate fi activata
si de unii stimuii externi cum ar fi plansul copilului, in timp ce
stimularea excesiva simpatica, emotiile puternice pot inhiba
ejectarea laptelui. Se impune mamei un anumit microclimat in vederea
mentinerii secretiei si eliminarii laptelui; dupa
aproximativ 7-8 luni postnatal, secretia lactata poate fi
blocata daca spre hipotalamus nu
mai pleaca stimuli de la nivelul mamelonului. Sunt insa si
situatii in care factorul inhibitor al secretiei de
prolactina (PIF) de origine hipotalamica este blocat prin impulsurile venite de la zona mamelonara, ceea ce va
determina secretia acesteia si continuarea eliminarii
laptelui.
Sinteza si secretia lactata la gravide incep din a 5-a
luna de sarcina, desi nu se manifesta. Nasterea
stimuleaza mult secretia laptelui pentru ca nivelul estrogenilor
si progesteronului scade mult postnatal, in special dupa eliminarea
placentei.
Dupa nastere lipseste efectul estrogenilor si
progesteronului, dar creste nivelul plasmatic al prolactinei si
cortizolului, ambii fiind considerati hormonii lactatiei. Ca si
oxitocina, prolactina se elibereaza din adenohipofiza sub
influenta impulsurilor plecate de la zona mamelonului excitat mecanic prin
atingere sau prin actul suptului. Dupa 2 saptamani de la
nastere se constata un maximum de secretie lactata, iar ovariectomia
nu opreste lactatia. Suptul sau stimularea mecanica a
mamelonului pot induce secretia lactata si dupa instalarea
menopauzei si de asemenea la barbat. Lipsa secretiei lactate in
sarcina se explica prin actiunea inhibitoare a estrogenilor
aflati in concentratie mare, asupra receptorilor pentru prolactina
prezenti in glanda mamara. Scaderea concentratiei
estrogenilor in momentul nasterii explica exteriorizarea
secretiei lactate.
Dupa nastere, uterul involueaza mai
repede la femeile care alapteaza, probabil
datorita reducerii secretiei de estrogeni ovarieni din perioada
alaptarii care, in mod normal, relaxeaza uterul. De
asemenea, s-a constatat ca la femeile care alapteaza
dimensiunile uterului se reduc dupa nastere, atingand valori mai mici
decat in faza de pregestatie, in timp
ce, daca secretia lactata nu se produce, uterul se va
mentine dilatat inca luni de zile dupa nastere.
In perioada alaptarii nu
se mai constata ciclu ovarian, menstraatiile fiind blocate deoarece
hipotalamusul nu mai trimite suficienti factori eliberatori pentru
gonadotrofine (FSH si LH).
Dupa 1-5 luni de lactatie, nivelul
plasmatic al gonadotrofinelor hipofizare atinge valori normale, ceea ce duce la
maturarea foliculara, la ovulatie, la formare de corp galben si bineinteles la secretie de estrogeni
si progesteron. Aparitia ciclului ovarian nu intereseaza
secretia lactata.
AMENOREEA DE LACTATIE
In conditiile
imbunatatirii accesului la o asistenta medicala de
calitate in domeniul planificarii familiale, un document recent al
Organizatiei Mondiale a Sanatatii a revizuit ultimele
studii clinice si epidemiologice cu privire la implicatiile medicale
in alegerea corecta a metodei contraceptive ce va fi folosita. Lactatia
a fost mult timp privita ca o metoda contraceptiva care nu
ofera siguranta; acest document insa sustine ca
metoda amenoreei lactationale este eficienta si sigura
pentru prevenirea sarcinii . In intreaga lume, LAM este cea mai importanta
metoda de planificare familiala si eficacitatea sa a fost
confirmata de numeroase studii, cu o rata a sarcinilor de 2% in
primele 6 luni dupa nastere. Luand in considerare anumite
conditii bine stabilite (frecventa alaptarilor,
diversificarea alimentatiei sugarului abia dupa 4 -6 luni, utilizarea
metodei numai in absenta menstruatiei) LAM poate exercita efect
contraceptiv pana la un an postpartum.
Mecanism: intreruperea stimularii
ovariene de catre hipofiza, nefiind cunoscute complet relatiile
hipofiza-ovare in lactatie. La majoritatea mamiferelor lactatia,
sau mai corect spus stimulii mamari reprezentati de supt, induce o
perioada de infertilitate in scopul de a mentine o spatiere
optima a sarcinilor care sa asigure supravietuirea si o buna
dezvoltare a descendentilor. Durata perioadei de infertilitate indusa
de lactatie depinde de intensitatea alaptarii. Suptul intrerupe
secretia normala pulsatila a GnRH hipotalamic ceea ce reduce
secretia hipofizara de LH (McNeilly, 1997).
Efectul de spatiere a sarcinilor indus de
lactatie are un efect esential asupra starii de
sanatate a nou nascutilor, iar alaptarea are efect
contraceptiv chiar mai semnificativ decat alte forme de contraceptie
artificiale. Problema se pune daca stimularea prin alaptare este
responsabila de suprimarea GnRH sau daca in continuare nivelul crescut
de prolactina este cauza. La o pacienta
amenoreica cu prolactinom, reluarea menstrei si ovulatiei poate fi
indusa prin normalizarea prolactinemiei prin tratament cu agonisti
dopaminergici (bromocriptina) sau ablatia chirurgicala a
adenomului.
Prolactina
Celulele lactotrofe constituie 15- 20% din totalul
celulelor hipofizare, putand creste pana la 70% in timpul sarcinii.
Aceste celule au o serie de proprietati electrice comune cu neuronii.
Gena prolactinei se gaseste pe cromozomul 6 si codifica un precursor cu greutate
moleculara mai mare decat a hormonului circulant.
Prin scindarea acestuia se formeaza predominant prolactina -
constituita dintr-un singur lant
polipeptidic cu 198 de aminoacizi (23.000 daltoni) si 3 punti
disulfidice, dar si o serie de derivati de prolactina cu greutate
moleculara mare - dimeri, polimeri, agregate - ce pot fi prezenti in
circulatie intr-o mica masura la persoanele normale si
in concentratie crescuta la cei cu adenoame hipofizare. Aceste
molecule pot avea activitate biologica si imunologica dar de
mica importanta. Rolul acestor derivati proiactinici
glicozilati este in curs de evaluare. Prolactina este esentiala
pentru lactatie. Receptorii prolactinei fac parte din familia citokinelor
si se gasesc in: glanda mamara, gonade, ficat, rinichi,
suprarenala. S-a demonstrat ca prolactina este responsabila de
aparitia cancerului de san la rozatoare; la om, ipoteza
implicarii prolactinei in aparitia cancerului mamar nu a putut fi
sustinuta.
Cresterea prolactinei in timpul suptului, somnului, stresului si
dupa administrarea de estrogeni a ridicat problema existentei unui
factor eliberator de prolactina care nu a putut fi inca identificat.
Desi TRH este un puternic stimulator al eliberarii de
prolactina, TSH si prolactina prezinta mecanisme de control
complet independente in marea majoritate a cazurilor. Lactatia nu se
insoteste de cresterea TSH, iar hipotiroidismul primar se poate
insoti sau nu de hiperprolactinemie. Antagonistii serotoninergici
precum Metisergida anuleaza cresterile de prolactina induse de
supt si estrogeni. Antagonistii opioizi precum Naloxona
blocheaza eliberarea de prolactina dupa stres, supt,
administrare de estrogeni, sugerand astfel rolul opioizilor endogeni in
mecanismele de control. Morfina de asemenea stimuleaza secretia de
prolactina. Cu toate acestea, nivelul seric bazai de prolactina nu
este influentat de antagonistii opioizi. O crestere abrupta
de prolactina are loc in prima ora postprandial la pacientii
normali sau la femeile insarcinate , dar nu la pacientii cu
prolactinom. Mecanismul este necunoscut.
Unii autori considera ca activitatea
gonadotrofinica hipofizara in lactatie este scazuta,
iar altii sustin ca ea este normala bazandu-se pe dozarile
gonadotropinelor urinare, insa exista o lipsa de raspuns al
ovarului, rezultatul fiind o sinteza de estrogeni scazuta,
confirmata prin dozari hormonale si examen cito-vaginal. In
sarcina nivelul crescut de steroizi placentari inhiba FSH si LH
ce ajung la 1% din normal, in timp ce
estrogenii crescuti stimuleaza celulele acidofile hipofizare cu
cresterea PRL. Valorile PRL cresc cu gestatia.
Postpartum PRL scade, iar FSH si LH cresc in
minim 30 de zile la femeile ce nu alapteaza.
Reluarea
secretiei de LH duce la:
Cresterea foliculului de Graaf;
Aparitia menstruatiei, desi prima menstruatie
e precedata de o faza luteala inadecvata in 80% din
cazuri sau chiar absenta in 20% din cazuri. Functia luteala
se va imbunatati la al 3-lea ciclu menstrual (70-120 zile
postpartum).
Intarzierile in reluarea
ovulatiei la femeile care nu alapteaza depind de momentul in
care axul hipotalamo-hipofizo-ovarian nu mai e supus influentelor
inhibitoare ce apar in sarcina.
Unii autori sustin ca suptul induce o
reducere a eliberarii de GnRH, LH, FSH generand amenoree , printr-un
mecanism cerebral ce utilizeaza mediatori opioizi: beta - endorfinele
inhiba gonadotropin-releasing-hormone si dopamina care, in schimb, stimuleaza secretia de prolactina
si productia de lapte (Vekemans, 1997). Rarirea
hranirii la san precipita revenirea ovulatiei. In timpul
lactatiei, menstrele pana la 6 luni postpartum sunt frecvent anovulatorii,
iar fertilitatea se mentine scazuta.
Metoda amenoreei lactationale se bazeaza pe 3 criterii ce
trebuiesc indeplinite simultan:
( 1 )sugarul are varsta sub 6 luni;
( 2 )mama se mentine amenoreica;
( 3 ) copilul este hranit exclusiv sau cvasi-exclusiv la san, atat
ziua cat si noaptea.
n prezent, lactatia constituie un procent
semnificativ intre cauzele de reducere a fertilitatii, intervalul
mediu dintre sarcini fiind mai mare in cadrul populatiilor care
promoveaza hranirea la san a nou-nascutilor. Cu toate
acestea, lactatia per se nu este considerata totusi o
metoda contraceptiva extrem de sigura la nivel individual. Studii
asupra extinderii LAM pana la 9-12 luni sunt in curs de
desfasurare. LAM este atat o metoda de spatiere a
sarcinilor cat si de sustinere a alaptarii, care insa
trebuie inlocuita cu un contraceptiv corespunzator la momentul
oportun.
In prezent devine necesara
prezenta in maternitati a unor echipe de cadre medicale
specializate in contraceptie, inclusiv LAM, care sa promoveze
alaptarea, LAM si contraceptia, sa inlature barierele
si prejudecatile. Amenoreea lactationala are efect
contraceptiv de cel putin 98%, putand fi astfel comparata favorabil
cu alte metode contraceptive.
Introducerea LAM in programele de
planificare familiala necesita pregatirea mamelor, o
atentie deosebita acordata celor care lucreaza, atitudini pozitive
din partea personalului medical, colaborare intre echipele de planificare
familiala si de ingrijire postpartum a mamei si sugarului,
analize ale situatiei, evaluari, supraveghere permanenta.
In
concluzie, LAM este o metoda contraceptiva eficienta care ar trebui
promovata. Ea ar trebui insa sa includa si
posibilitatile de continuare a contraceptiei atunci cand conditiile LAM
nu mai sunt indeplinite.
Fiziopatologia amenoreei de lactatie:
Se presupune ca in amenoreea lactationala
activitatea ovariana este insuficient stimulata si ovuiatia
normala nu se mai produce.
Dezvoltarea foliculara are
loc- confirmata prin nivelele crescute al E2 si al Estrogenilor urinari totali.
Recent s-a observat lipsa foliculilor medii sau mari la
femeile care alapteaza.
Desi nivelul estrogenilor este sub cel ce
determina dezvoltarea foliculara adecvata, s-a observat ca,
prin dozare zilnica a estrogenilor urinari, exista perioade cand
nivelul estrogenilor este mare si ar putea initia dezvoltarea
foliculara.
Un studiu a evaluat din nou eficienta
contraceptiva a amenoreei lactationale si relatia dintre
prelungirea alaptarii si revenirea fertilitatii
(Tomasseli, 2000). Modul de alaptare, temperatura bazala a corpului,
aspectul mucusului cervical, capacitatea acestuia de cristalizare,
prezenta hemoragiilor vaginale, frecventa contactelor sexuale si
prezenta ovulatiei in primul ciclu dupa reaparitia
menstrelor (obiectivata prin ultrasonografie) au fost evaluate la 40 de
femei.
S-a inregistrat un singur caz de alaptare
discontinua care a fost exclus din studiu.
Nu s-a inregistrat nici o sarcina.
Numarul mediu al sedintelor de
alaptare ca si intervalul mediu dintre acestea au scazut
considerabil in primele 6 luni postpartum - 7,5 ±1,3 la 60 de zile postpartum,
comparativ cu 5,7 ± 2,1 la 180 de zile si respectiv 3,6 ± 0,8
comparativ cu 5,1 ± 0,9.
8 femei (20%) au prezentat menstruatie inainte de
ablactare, dar nici una dintre ele nu a prezentat o curba termica
corespunzatoare.
32 de femei (80%) au avut prima sangerare vaginala
dupa intarcare, dintre care 12 (37,5%) au prezentat si o curba termica
corespunzatoare.
Atat
temperatura bazala corporala, cat si cristalizarea mucusului s-au
dovedit a fi
sugestive pentru existenta unei activitati ovariene, in timp ce
celelalte caracteristici ale mucusului nu au putut fi corelate cu perioadele
fertile.
Acest studiu a aratat ca alaptarea
asociata cu amenoreea lactationala poate constitui o buna metoda de control al fertilitatii
postpartum, intrucat importanta unei 'suplimentari'
cu o alta metoda contraceptiva este inca in dezbatere, se
recomanda sa se realizeze o alaptare 'completa',
continua.
Concluzie: cat timp se mentine
alaptarea activitatea ovariana este inhibata.
Pentru a mentine o supresie totala a
ovarului este necesara o frecventa a alaptarii de peste
5 ori si de peste 65 minute, adica minim 10 minute la o alaptare
zilnic.
'Organization
Task Force on Methods for the Natural Regulation of Fertility' (1999)
a determinat riscul de sarcina in timpul amenoreei de lactatie
corelat cu modul de alimentare a nou-nascutilor. S-a realizat astfel
un studiu prospectiv longitudinal in
2 tari dezvoltate si 5 in curs de dezvoltare, pe un lot de 4118 perechi mama care alapteaza -
copil. S-au urmarit modalitatea de alimentare a copilului, statusul
menstrual al mamei si rata sarcinilor .
Rezultatele
studiului au fost urmatoarele :
in primele 6 luni dupa nastere, rata
cumulata a sarcinilor a variat, in functie de modul in care s-a
incheiat amenoreea, de la 0 , 9 % la 1,2 % in timpul perioadei de hranire
exclusiv la san a copilului si de la 0,7 % la 0,8 % in timpul
alaptarii discontinue pana la sfarsitul acesteia;
la 12 luni, rata sarcinilor s-a situat intre 6,6 %
si 7,4 % pe perioada de hranire exclusiv la san si intre 3,7 %
si 5, 2 % pana la finalul alaptarii partiale;
Concluzia a fost ca rezultatele
studiului sustin Consensul Bellagio cu privire la utilizarea amenoreei de lactatie
ca metoda de planificare familiala si confirma in
acelasi timp ca LAM (lactational amenorrhea method) este o propunere
viabila pentru contraceptia postpartum. Alaptarea determina
eliberarea de PRL, nivelul PRL fiind relationat cu frecventa si
durata alaptarii.
Reluarea ovulatiei in
postpartum
Studii longitudinale au aratat ca
reluarea dezvoltarii foliculare este asociata cu scaderea
frecventei si duratei alaptarii. Introducerea
alimentatiei diversificate la sugar
duce la scaderea duratei alaptarii. Daca se suprima
alaptarea are loc si ovulatia. Daca insa se
reduce alaptarea, nivelul PRL scade lent, iar ovulatia si
menstra sunt intarziate un timp variabil.
Ovulatia este rezultatul actiunii sincronizate asupra ovarului a
unor factori neuro-endocrini si a sistemului encefalo-limbo-cortical
(fenomen ciclic determinat de encefal si dirijat cortico-limbic). La
femeile ce alapteaza sensibilitatea la feed-back-ul negativ dat de
estrogeni este mai mare. Secretia pulsatila de LH aparent
normala in 30% din cazurile de amenoree lactationala poate stimula
secretia ovariana de estrogeni, suficient pentru a realiza o
inhibitie hipotalamica cu efect de scadere a GnRH .
PARTICULARITATI ALE
CONTRACEPTIEI IN PERIOADA
DE LACTATIE
EFECTUL
CONTRACEPTIV AL ALAPTARII
Lactatia se insoteste de un efect
contraceptiv moderat ce produce spatierea sarcinilor, ca modalitate de
limitare a dezvoltarii familiei.
Instruirea femeilor in legatura cu
amenoreea lactationala si proprietatile contraceptive ale alaptarii este
insa redusa. S-a realizat astfel un studiu longitudinal, descriptiv,
randomizat la Universitatea de Medicina Kocaeli, Sectia
Obstetrica -Ginecologie pe un lot de 922 de femei aflate in perioada de
reproducere. Modalitatea de realizare a constat in completarea unui formular de
catre cadre medicale calificate in cadrul unui interviu cu subiectii
in studiu.
S-a constatat un grad scazut de cunostinte
privind importanta frecventei si duratei alaptarii.
Peste 53 % din femei foloseau o metoda
contraceptiva moderna, 23,86% foloseau metodele naturale si 22,78
% nu utilizau nici o metoda de planificare familiala.
DIU (30,15% ), coitus interruptus (21,69%) si
prezervativul (16,48%) au fost cele mai folosite metode contraceptive.
Aproape 52% din femei nu aveau
cunostinta de proprietatile contraceptive ale
alaptarii, 25,68 % cunosteau ca lactatia are efect
protector impotriva sarcinii, iar 48,16% nu aveau cunostinta de
importanta frecventei si duratei sedintelor de
alaptare asupra efectului de reducere a fertilitatii indus de
lactati.
Concluzia studiului
a fost ca exista un nivel foarte scazut de cunostinte
privind amenoreea
de lactatia, mai ales in lotul fara studii. Intrucat
eficacitatea metodelor contraceptive
naturale depinde foarte mult de complianta femeilor, educatia
acestora cu privire la proprietatile lactatiei e foarte
importanta. Programele de planificare familiala ar trebui sa
insiste asupra alaptarii si a caracteristicilor acesteia, mai
ales acolo unde nu exista alte alternative contraceptive. Nu aceleasi sunt conditiile in
tarile dezvoltate socio-economic si in care exista programe
de planificare moderne ce promoveaza din plin utilizarea amenoreei de lactatie
ca metoda contraceptiva naturala si fiziologica.
Un studiu realizat la Georgetown
University Medical Center (2000) si-a propus sa evalueze gradul de
utilizare si eficacitatea LAM - lactational amenorrhea method - metoda
amenoreei lactationale - ca metoda de contraceptie postpartum,
dar in conditiile unei urmariri mai putin intensive a femeilor
utilizatoare. Studiul, realizat in mai multe centre medicale cu
experienta in realizarea unor astfel de studii, si-a propus
sa testeze eficacitatea si acceptabilitatea metodei in
conditiile actuale, dar utilizind un numar redus de sedinte
de counselling, respectiv doar doua: la momentul initierii studiului,
imediat postpartum, si apoi la 7 luni postpartum. Acest mod de realizare
s-a presupus a oferi o evaluare a utilizarii, eficacitatii
si performantei LAM care sa reflecte mult mai fidel
adevaratele conditii de folosire a acestei metode contraceptive in
populatie.
Studiul s-a realizat pe 362 de subiecti
recrutati din mai multe centre care participasera anterior la
efectuarea unor studii asemanatoare, dar cu o supraveghere mult mai
intensiva a subiectilor. Au fost 9 astfel de centre medicale, fiecare
furnizand intre 10 si 50 de subiecti de studiu. Datele obtinute
de fiecare centru din cele doar doua contacte cu fiecare persoana aflata
in studiu au fost preluate, centralizate
si analizate la Georgetown University Institute for Reproductive Health (IRH) si la Department of Nutrition-
University of Connecticut.
Concluziile studiului au fost
urmatoarele:
Eficacitatea LAM in acest studiu a fost de 100% pentru ca nu s-a inregistrat nici o
sarcina la nici unul dintre centrele participante.
Rata de continuare cu o alta metoda
contraceptiva dupa LAM a fost de 66,7% la 7 luni postpartum.
Dintre femeile care nu
folosisera anterior LAM nici o alta metoda de planificare
familiala, 63,0% au inceput sa utilizeze diverse metode contraceptive.
Satisfactia metodei este mare;
LAM poate fi folosita cu eficacitate foarte buna ca prima
metoda de planificare familiala imediat postpartum, indiferent de gradul de
instruire culturala, de asistenta medicala sau de nivelul
de dezvoltare socio-economica.
In conditiile unui contact limitat cu subiectii
de studiu, LAM ramane eficace si este continuata cu o alta
metoda contraceptiva in 2/3 din cazuri.
Femeile au posibilitatea sa
utilizeze LAM fara a avea nevoie de counselling si supraveghere
medicala intensiva, dar cu un nivel inalt de satisfactie.
Efectul contraceptiv al lactatie depinde de:
Gradul de nutritie a mamei
Intensitatea suptului
Gradul de suplimentare a alimentatiei sugarului cu
preparate de lapte artificiale.
Daca intensitatea si/sau frecventa suptului sunt diminuate,
efectul contraceptiv scade. Doar femeile amenoreice cu alaptare exclusiv la
san si la intervale regulate, inclusiv noaptea, in primele 6 luni
postpartum au acea protectie contraceptiva ca in cazul
administrarii de contraceptive orale. Atunci cand apare menstruatia
si peste 6 luni postpartum sansele de a avea ovulatie cresc.
Suplimentarea hranirii sugarului cu preparate de lapte artificiale cresc
sansele de ovulatie si respectiv de sarcina, chiar la
femeile amenoreice. Protectie completa se realizeaza numai la
femeile cu alantare exclusiv la san si doar in prirnele 10
saptamani postpartum.
A fost evaluata eficacitatea LAM ca metoda de planificare
familiala in randul mamelor care sunt separate de sugari prin existenta
unei slujbe (Valdes, 2000). Au fost luate in studiu 170 de femei din mediul
urban, de nivel social mediu, care au dorit sa revina la locul de
munca in primele 120 de zile postpartum. Ele au fost intervievate lunar in
primele 6 luni si apoi la 2 luni postpartum. Au fost urmarite din
doua puncte de vedere :
utilizarea LAM ca metoda de spatiere a
sarcinilor;
posibilitatea de hranire exclusiv prin alaptare
a copilului.
Concluziile au fost
urmatoarele :
procentul sarcinilor inregistrat la 6 luni a fost de 5,2%,
adica 3 sarcini survenite la 4, 5 si respectiv 6 luni.
pentru femeile lucratoare care continua sa
alapteze, LAM poate fi asociata cu un risc mai marc de sarcina
comparativ cu femeile care nu lucreaza in perioada de lactatie.
deci, femeile care utilizeaza LAM ca metoda
contraceptiva trebuie informate ca separarea de sugar prin
existenta unui loc de munca ar putea creste riscul de
sarcina in perioada de alaptare.
In studiile efectuate, unele femei au prezentat ovulatie mai devreme
de 6 saptamani. De aceea , controlul medical la 3 saptamani
postpartum se recomanda a se completa cu un counseiling contraceptiv.
Regula de initiere a contraceptiei
postpartum :
Alaptare
exclusiva----- ----- ----- ►
incepe din a 3-a luna postpartum
Alaptare
partiala/absenta------ ►
incepe din a 3-a saptamana
postpartum
La
femeile care nu alapteaza nivelele de gonadotropime raman
scazute in prima perioada postpartum si revin la
concentratia normala intre a 3-a si a 5-a
saptamana, atunci cand nivelul de prolactina a
revenit la normal. Tinand cont de acest eveniment fiziologic important,
din punct de vedere al contraceptiei, intervalul mediu pana la
aparitia primei ovulatii este de 45 de zile, in timp ce la nici o femeie
nu s-a constatat prezenta ovulatiei mai devreme de 25 de zile.
La femeile care au primit
tratament cu agonisti dopaminergici imediat/la un interval dupa
nastere, revenirea ovulatiei este accelerata usor, iar
introducerea contraceptiei este necesar a se face mai devreme, in a 2-a
saptamana postpartum. Mecanismul efectului contraceptiv indus de
alaptare este interesant pentru ca un fenomen similar este observat
la femei negravide cu nivele crescute de prolactina: sindromul galactoree-
amenoree.
Prolactina este crescuta ca raspuns
la stimulii mecanici reprezentati de supt . Pentru o intensitate si
frecventa corespunzatoare a acestora , nivelele de prolactina
raman crescute. In aceste conditii concentratia serica de FSH este
la nivel norrnal (creste de la valori foarte mici la nastere la
nivelul folicular la 3 saptamani postpartum), iar LH este in concentratie
scazuta. In ciuda prezentei gonadotropinelor, ovarul in timpul hiperprolactinemiei
lactationale nu realizeaza dezvoltarea foliculara si nu
secreta estrogeni. Studii realizate precoce postpartum au sugerat ca
ovarele pot fi refractare la stimularea gonadotropinelor din timpul
lactatici, hipofiza anterioara putand fi mai putin
responsiva la stimularea GnRH .
Alte studii, realizate mai tarziu in cursul lactatiei,
au aratat, dimpotriva, ca atat ovarul cat si hipofiza sunt
responsive la stimulari adecvate ale hormonilor gonadotropi. Aceste
observatii au sugerat ca prolactina in concentratii
crescute actioneaza atat la nivel central, cat si la nivel
ovarian si induce amenoreea de lactatie si anovulatie.
Prolactina pare sa afecteze celulele granuloase in vitro prin inhibarea
sintezei de prostaglandine. De asemenea, contribuie la modificarea raportului
testosteron/dihidrotestosteron, prin scaderea substratului de
aromataza si cresterea concentratiei locale de
antiestrogeni. Cu toate acestea, un efect direct al prolactinei asupra
dezvoltarii foliculare ovariene nu pare sa fie elementul central.
Predomina actiunea la nivel central.
Nivelurile crescute de prolactina inhiba
eliberarea pulsatila a GnRH = Excesul de prolactina determina un
feed-back pozitiv scurt asupra dopaminei. Cresterea dopaminei scade GnRH
prin inhibarea functiei nucleului arcuat, probabil in acest mecanism fiind
implicate si opioidele endogene, Oricum, blocarea receptorilor dopaminergici cu un antagonist dopaminergic sau administrarea de antagonisti de opioide
in lactatie nu afecteaza intotodeauna secretia de gonadotropine.
Mecanismul exact ai supresiei secretiei de gonadotropine ramane
inca incomplet cunoscut. Spre intarcare, pe masura ce
concentratiile de prolactina revin la normal, gonadotropinele
si estrogenii cresc. Aceasta reluare prompta a functiei
ovariene este indicata si de reluarea ovuiatiei in a 14-a - 30-a
zi dupa intarcare.
Caracteristici
ale perioadei postpartum in legatura cu contraceptia:
Fecunditatea este
scazuta, mai ales la femeile care alapteaza. Alaptarea
insasi este o metoda naturala de contraceptie
cunoscuta si folosita in diverse colectivitati.
Ovulatia poate apare
la 4 saptamani dupa nastere la femeile care nu
alapteaza si la 6-7 saptamani la cele care
alapteaza. Revenirea fertilitatii are loc de fapt la 6-7
saptamani.
Au fost comparate 97 de cazuri de
femei care au ramas insarcinate in primul an nostparturn si au
suferit apoi un avort la cerere cu 97 de femei neinsarcinate aflate intr-o
perioada postpartum similara.
2% din cazuri au conceput in perioada de alaptare exclusiva si
amenoree. S-au identificat ca principali factori de risc in aparitia unei
sarcini nedorite precoce postpartum: intervalul de timp scurs de la reluarea
menstrelor, numarul de sangerari menstruale, contraceptia,
paritatea si educatia. Efectul puternic protector al
alaptarii si al amenoreei a fost evident in primele 24 de
saptamani postpartum, intre a 25-a si a 32-a
saptamana efectul amenoreei
s-a mentinut, iar dupa 32 de saptamani nici una dintre cele
doua variabile nu a mai avut nici un efect. Principalul factor de
risc pentru aparitia sarcinii in primele doua perioade a fost intervalul
de timp de la reluarea menstrelor ; intervalul de timp scurs din momentul alaptarii
s-a corelat direct proportional cu riscul de sarcina pentru a treia
perioada. Dupa 32 de saptamani, efectul utilizarii contraceptivelor si paritatea au
capatat o mare importanta. Rezultatele acestui studiu caz
- control sugereaza ca LAM, o metoda de planificare
familiala recent introdusa, poate fi folosita pana la 32 de
saptamani postpartum pentru femeile amenoreice si care
alapteaza complet sau partial. Dupa aceea, femeile ar
trebui incurajate sa apeleze la o metoda contraceptiva
sigura, indiferent de statusul amenoreic sau lactational (Rojnik,
Kosmelj, 1995).
Schema
privind revenirea menstruatiei si a fertilitatii dupa
nastere este urmatoarea:
La 25 de zile dupa nastere unele femei au
ovulatie;
La 30 de zile dupa nastere unele femei au
menstre;
La 6 saptamani:
Femei care nu alapteaza
15 % au ovulatie
40 % au menstre
Femei
care alapteaza
5 % au ovulatie
15 % au menstre
La 3 luni:
Femei care nu alapteaza
40 % au ovulatie
65 % au menstre
Femei
care alapteaza
25 % au ovulatie
45 % au menstre
Modificarile anatomice postpartum sunt
importante si trebuie cunoscute cand se folosesc metode contraceptive. La
folosirea unor substante hormonale trebuie tinut seama de trecerea
lor in laptele matern si apoi la nou-nascut. Se vor lua in
considerare modificarile echilibrului fluidocoagulant si ale
factorilor de coagulare.
In timpul alaptarii, contraceptia trebuie sa
tina cont de doua aspecte (Codaccioni, Puech, 1995):
- existenta contraceptiei
fiziologice datorita anovulatiei care dispare in jurul celei de
a 9 saptamani de lactatie;
- orice
substanta ingerata de catre mama in timpul
hranirii la san este excretata in lapte , in principal prin
difuziune pasiva.
Toate studiile farmacocinetice au aratat
ca transferul progesteronului sau al estrogenilor dintr-o pilula contraceptiva
este extrem de redus, fiind de acelasi ordin ca cel al hormonilor naturali.
Cand se hotaraste folosirea contraceptivelor hormonale, aceasta
trebuie inceputa dupa cea de-a 6-a saptamana de
lactatie, cand profilul lipidic a revenit la normal si riscul de
trombembolism scade, apropiindu-se de cel din populatia generala. Desi
sunt prescrise in timpul lactatiei, se recomanda totusi ca
pilulele sa fie luate cat mai la distanta de sedintele
de alaptare. Tehnicile de bariera, care combina spermicidele
si prezervativele, constituie o alternativa eleganta la metodele
hormonale.
UTILIZAREA DIU IN PERIOADA DE LACTATIE
Este o metoda care nu
interfera cu alaptarea si nici cu modificarile fiziologice din postpartum.
Insertia imediata
(postplacentara) sau in primele 7 zile dupa nastere este
grevata de :
a)
Riscul expulziei (20 - 30%)
b)
Procentul crescut de
sarcini care pot apare (7-8 %)
c)
Risc de perforatie.
Necesitatea insertiei corecte a DIU la
nivelul fundului uterin este de maxima importanta pentru un uter
la care, uneori, involutia nu este completa. Pentru introducerea DIU, insertia dupa 4-6
saptamani de la nastere, cand involutia uterina s-a
produs, a dat rezultate foarte bune, uneori fiind necesar un insertor cu o
lungime mai mare.
Insertia dupa operatia cezariana
Autori optimisti declara ca DIU se
pot insera chiar in timpul cezarianei, cand DIU trebuie fixat cu un fir de
fundul uterului. Complicatiile posibile dupa o operatie cezariana
fac restrictiv acest mod de introducere a DIU. Pentru faptul ca nu
interfera cu lactatia si celelalte modificari generale din
postpartum , DIU este o metoda buna in acesta perioada .
Au fost luate in studiu femei care au nascut
natural si care au ales ca metoda contraceptiva postpartum
dispozitivul intrauterin. Acestora li s-a inserat un DIU de tip Copper T-380A
pe cale vaginala in primele 10 minute de la expulzia placentei (insertie
imediata postplacentara). Dintre acestea, 97,7% erau primipare. Au
fost constituite doua loturi: DIU
inserat manual si DIU inserat
cu ajutorul unui inel forceps. La 6 luni 95,2 % din subiecti se mai
aflau inca in studiu.
Au fost comparate ratele de
expulzie si de discontinuitate a utilizarii la 3 si 6 luni post
- insertie intre cele doua loturi cu tehnici de insertie
diferite. Expulzia a fost principala cauza de discontinuitate. Rata
cumulata a expulziei la 6 luni a fost de 13,3 la 100 de femei din grupul
cu insertie manuala si de 12,7% in celalalt grup. Rata de
discontinuitate din motive medicale a fost de 2,1 si respectiv 1,0 in cele
doua loturi. Nici una dintre diferente nu a fost semnificativa
statistic. Nu s-au inregistrat perforatii uterine, infectii sau
sarcina.
Rezultatele sugereaza ca cele doua tehnici de insertie
nu afecteaza in mod semnificativ gradul de continuitate a utilizarii
TCu 380A cu insertie vaginala imediat postplacentar; de asemenea ,
DIU TCu 380A pare sa fie adecvat utilizarii postpartum prin
insertie imediat dupa nastere.
Incepand cu aproximativ o saptamana inainte de aparitia
ovulatiei normale, femeile care alapteaza necesita
protectie impotriva unei sarcini nedoriie prirur-o metoda care
sa fie sigura atat pentru mama, cat si pentru sugar. S-a
realizat astfel un studiu pe durata a 1 an de zile, la care au participat mai
multe centre medicale, avand drept scop evaluarea eficacitatii
contraceptive a DIU tip Copper T380A comparativ cu hormonul natural -
progesteron -eliberat vaginal de o serie de 4 inele contraceptive destinate
utilizarii continue la femeile care alapteaza (Diaz &
Croxatto, 1997). Inelele elibereaza in medie o doza de 10 mg de
progesteron pe zi, pentru o perioada de 3 luni de zile. Evaluarea
consta in urmarirea capacitatii de alaptare ca si
in aprecierea eficientei contraceptive si a sigurantei pentru
mama si pentru sugar a metodelor folosite. Una din conditiile de
participare la studiu a fost aceea de continuare a alaptarii pe tot
parcursul studiului. Au participat 9 clinici care au urmarit pe perioada
dintre a 29-a si a 63-a zi postpartum 802 femei care au utilizat inele cu
eliberare de progesteron si 734 de femei care au utilizat DIU Copper T
380A.
Concluziile
studiului au fost urmatoarele:
inelele , cu o rata a sarcinilor la 1 an de 1,5 la
100, nu difera semnificativ de DIU in ceea ce priveste eficacitatea
contraceptiva;
mai mult de 50% din utilizatoarele inelelor continuau
sa le foloseasca si la 6 luni de ia implantare, iar un sfert
(23,5%) utilizau inelul cu progesteron si alaptarea ca metode de
contraceptie la 1 an;
femeile cu DIU au avut rate de continuitate mai mari la
ambele intervale de timp;
cea mai importanta curba descrescatoare
pentru ambele metode a fost cea a alaptarii;
utilizatoarele inelelor au acuzat mai frecvent probleme
vaginale, dar au prezentat mai putine modificari ale tractului
genital in cadrul examenului clinic;
la 12 luni postpartum,
46% din femeile care utilizau inele cu progesteron erau inca in amenoree;
capacitatea de
alaptare ca si sanatatea si greutatea sugarilor au
fost similare
in ambele loturi.
CONTRACEPTIA HORMONALA IN
PERIOADA DE LACTATIE
S-a demonstrat ca contraceptivele orale scad
cantitatea si calitatea lactatiei la femeile postpartum. De asemenea,
demn de retinut este si posibilul transfer al steroizilor sexuali la
copil (un procent semnificativ din componente este eliminat prin laptele matern).
Cu. toate acestea nu a fost identificat nici un efect advers.
In Olanda, multe femei inceteaza sa alapteze
in primele luni postpartum. In 199 , doar 16,9 % din copiii in varsta de 3
luni erau hraniti exclusiv prin alaptare. Cauzele acestei
ablactari precoce ar putea fi:
insuficienta informare si sustinere din partea cadrelor medicale
privind importanta alaptarii, atat pentru nou-nascut cat
si pentru mama;
relativ frecvent, COC - contraceptive orale combinate
estro-progesteronice - sunt prescrise mamelor care alapteaza; intrucat
s-a demonstrat ca estrogenii din aceste contraceptive inhiba
lactatia , aceasta este probabil una dintre cauzele pentru care ablactarea
survine precoce in aceasta tara.
Femeile care folosesc contraceptivele orale au o
incidenta mai scazuta a alaptarii peste 6
saptamani postpartum, indiferent daca contraceptia este
inceputa la 1, 2, 3 luni postpartum. La femeile cu stare de nutritie
adecvata, nu s-a evidentiat nici un efect negativ asupra
cresterii copilului, probabil compensandu-se scaderea frecventei
sau incidentei suptului cu suplimentarea cu preparate de lapte artificiale.
Intr-un studiu prospectiv pe 8 ani asupra
unor copii alaptati la san in perioada de sugar, ai caror
mame au folosit contraceptive orale, nu s-a putut evidentia nici un efect
asupra morbiditatii de o anume cauza, inteligentei sau
comportamentului psihologii. Acel studiu
a relevat de asemenea ca femeile cu control al nasterii prin pilule
au o perioada a alaptarii mai scurta decat cele din lotul
de control (3, 7 luni comparativ cu 4, 6 luni). Intrucat observatiile de
mai sus au aratat ca contraceptivele orale scad durata
alaptarii, nu se mai ia in discutie in acest caz eficienta contraceptiva
a lactatie.
Lactatia ofera efect contraceptiv, dar
acesta este variabil de la o femeie la alta. in plus, intrucat frecventa
crescuta a suptului este necesara pentru a mentine o
productie crescuta de lapte, femeile care folosesc contraceptive
orale si alapteaza mai rar au doua motive de scadere a
productiei de lapte. Din cauza posibilului impact al COC asupra
alaptarii, o alternativa este sa combine efectul contraceptiv
al lactatiei cu POP. Aceste doze mici de progestative nu au efect asupra
alaptarii si unele studii sugereaza chiar o crestere a
calitatii si cantitatii laptelui.
Dintre metodele hormonale existente trebuie alese
acelea care nu modifica secretia lactata, atat cantitativ cat
si calitativ, si care nu au efecte negative asupra
nou-nascutului. Metodele contraceptive
hormonale pe baza exclusiv de progestative reprezinta metoda
hormonala de electie in perioada de lactatie.
POP - progestin - only pills
Contraceptia
hormonala cu progestative reprezinta o modalitate de prevenire a sarcinii folosind doar
preparate progestative administrate oral. Dupa modul de utilizare si
concentratia preparatelor hormonale, progestativele orale se pot clasifica
in:
|
Progestative orale MACRODOZATE CU
ADMINISTRARE CONTINUA
|
|
Denumire comerciala
|
Structura chimica
|
|
ORGAMETRIL
|
19 nortestosteron lynestrenol
|
|
LUTOMETRODIOL
|
Diacetat
de ethynodiol
|
|
NORLUTEN
|
Norethisteron
|
|
PRIMOLUTAN
|
Acetat
de norethisteron
|
|
ANDROCUR
|
Acetat de cyproteron
|
|
LUTERAN
|
Acetat
de clormadinon
|
|
Progestative orale MICRODOZATE CU ADMINISTRARE
DISCONTINUA
|
|
Denumire comerciala
|
Structura chimica
|
|
MLI GYNON- Franta
|
Acetat de norethisteron 0,600 mg
|
|
MIROVAL
-Franta
|
Norgestrel 0,030 mg
|
|
EXLUTAN-
Franta
|
Lynestrenol
0,500 mg
|
|
OGYLINE-Franta
|
Norgestrienone
0,350 mg
|
|
NEOGEST-Anglia
|
Levonorgestrel 37,5 µg
|
|
MICRONOR/NORIDAY-Anglia
|
Norethisterone 350 µg
|
|
FEMULEN-Anglia
|
Ethynodiol diacetat 500 µg
|
Pot fi utilizate in doua cazuri particulare:
la femeile care alapteaza
la femeile care nu tolereaza
componenta estrogenica a COC
- Ce
contin?
POP contin doar un progestativ de sinteza intr-o doza mult
mai mare decat COC. Cei mai folositi - levonorgestrel LNG, norethisteron,
lynestrenol, ethinodiol acetat.
- Mecanism de actiune
POP actioneaza la cele 3 niveluri: ovar, endometru si, mai
ales, glera cervicala (principalul mecanism). Modificarile la nivelul
endometrului sunt foarte variabile: de la imagini histologice subnormaie
pana la atrofia mucoasei, trecand prin toate stadiile de anomalii ale
maturarii, ficand nidarea improbabila.
Efectul de blocare a ovulatiei apare la
aproximativ 50% din utilizatoare. Datorita acestui lucru, modelul de
sangerare va fi variabil : menstre relativ regulate in cazul in care femeia
ovuleaza in fiecare luna, sangerari neregulate cand blocajul
ovulatiei e inconstant si sangerari foarte neregulate, pana
la absenta menstrelor cateva luni, in cazul blocarii permanente a
ovulatiei. Eficacitatea POP este maxima atunci cand modelul
sangerarilor normale este maxim perturbat.
- Efecte benefice contraceptive
In general, POP sunt mai putin eficiente decat COC. Utilizate
sistematic, in mod corect (utilizare '
perfecta") eficacitatea POP este estimata la 99,5%, in timp ce un COC
este mult mai eficient 99,9%. In cazul utilizarii 'tipice', care
include si prizele incorecte, eficacitatea POP ar fi de 95%, iar a
COC de 97%. Pentru femeile care alapteaza eficienta se apropie
de 100%; de asemenea, efectul este mai mare la utilizatoarele mai in
varsta.
Efectul contraceptiv se instaleaza in primele
48 de ore, deci mai rapid decat in cazul COC, dar acest efect se mentine
numai in cazul luarii foarte regulate a POP, adica la ora
fixa; daca femeia intarzie priza pilulei progestative cu 3 ore
eficacitatea contraceptiva nu mai este sigura, motiv pentru care un
'oublie' de 3 ore sau mai mult impune folosirea unei metode
suplimentare pentru urmatoarele 48 de ore. In acest context se poate
intelege deci ca reversibilitatea metodei este foarte rapida.
Cel putin teoretic, POP ar trebui sa fie chiar mai sigure decat COC;
studiile nu au aratat o crestere a riscului nici pentru bolile
cardio-vasculare, nici pentru bolile maligne, iar efecte ca cefaleea,
cresterea TA, depresia sunt mai putin probabil sa apara in
timpul folosirii POP fata de COC puternic dozate.
- Efecte benefice noncontraceptive
menstre mai rare pana la absenta lor
incidenta mai mica a
anemiei
scaderea intensitatii sindromului
menstrual
scaderea riscului de dezvoltare a cancerului
endometrial sau ovarian
scaderea incidentei bolii inflamatorii pelvine.
- Efecte secundare
Sangerari neregulate legate de activitatea directa asupra
endometrului si de perturbarea ovulatiei.
- Efecte adverse. Complicatii
Nu exista nici o evidenta epidemiologica care sa
ateste cresterea riscului de complicatii cardiovasculare
datorita POP. Chisturile ovariene functionale par a fi mai frecvente
la utilizatoarele POP. Daca in timpul folosirii POP apare sarcina, este mai probabila localizarea
ectopica, .datorita efectului POP asupra endometrului.
- Indicatii
Indicatiile
folosirii contraceptiei progestative orale se refera in primul rand
la pacientele care prezinta contraindicati pentru utilizarea contraceptivelor
estroprogestative, legate mai ales de efectele negative ale componentei estrogenice.
femei peste 45 de ani care nu prezinta factori de risc ai patologiei cardiovasculare
femei peste 35 de ani nefumatoare
diabet zaharat
obezitate
hipertensiune arteriala legata sau nu de
administrarea de contraceptive estroprogestative
migrena anterioara tratamentului cu
estroprogestative sau care a aparut ori si-a modificat caracterul sub
influenta contraceptivelor estroprogestative
lactatie
hiperestrogenism relativ (manifestat clinic prin greata, tensiune premenstruala, leucoree,
mastodinie)
- Contraindicatii
Contraindicatiile progestativelor orale se pot lega
implicit de contraindicatiile contraceptivelor orale estroprogestative.
Astfel, contraindicatiile absolute ale pilulelor estro-progestative sunt
identice cu contraindicatiile
relative ale contraceptivelor progestative orale. Aceste cazuri trebuie
insa strict individualizate, fiecare specialist avand datoria de a
cuantifica riscul administrarii unui anumit contraceptiv si de a
stabili eventualele contraindicatii de utilizare a acestuia.
Contraindicatiile absolute privind administrarea
contraceptivelor orale progesteronice, legate de componenta progesteronica
care restrange folosirea pilulelor contraceptive ca mijloc contraceptiv se
refera la:
prezenta in antecedente de afectiuni vasculare
severe / risc crescut fata de acestea
profil lipidic aterogen
prezenta
cardiopatiei ischemice
efecte secundare
aparute in cazul administrarii de pilule estro-progestative,
fara a fi legate exclusiv de componenta estrogenica
adenom hepatic
sangerari genitale
nediagnosticate
mola hidatiforma recenta.
Contraindicatiile absolute specifice progestativelor orale se
refera la cazurile unde protectia contraceptiva este
esentiala (luand in considerare eficacitatea redusa in acest
sens a acestor preparate), incluzand si sarcina ectopica
anterioara.
Contraindicatiile relative
specifice pentru pilulele progestative sunt:
chist ovarian functional aparut anterior sau in
cursul tratamentului cu contraceptive
neacceptarea de catre femeie a tulburarilor
menstruale frecvente aparute in cursul acestui tip de contraceptie
administrarea la adolescente datorita
compliantei scazute la tratament la aceasta varsta si
implicit eficientei reduse .
Contraindicatiile relative similare administrarii estro-progestativelor sunt reprezentate de :
hipertensiunea arteriala
prezenta mai multor
factori de risc ai patologiei vasculare
cancer dependent de
hormoni sexuali
afectiune
hepatica curenta cu modificari biochimice persistente
malabsorbtie
afectiuni cronice (cele mentionate drept contraindicatii relative la administrarea
estro-progestativelor)
interactiuni medicamentoase.
- Consultul si vizitele de urmarire
Consultul initial - o
data ce femeia a optat pentru folosirea POP. Consultul medical cuprinde:
anamneza
minutioasa a AHC si a APP si APF; scopul acestei anamneze e
de a depista eventualele contraindicatii precum si de a identifica
posibilitatile de risc pentru folosirea POP;
examen clinic general
care sa cuprinda si controlul greutatii, a TA, ex.
sanilor si instructiuni in vederea autoexaminarii;
este de dorit, dar nu
obligatorie, tinand cont si de datele relevate de anamneza,
efectuarea ex. genital (valve, bimanual si, in limita
posibilitatilor, efectuarea frotiului Babes-Papanicolau);
examene complementare
paraclinice, doar daca datele relevate de anamneza si ex. clinic
impun acest lucru pentru clarificarea diagnosticului;
counselling contraceptiv
specific, de a carui calitate depinde mult folosirea corecta a POP.
Vizita de urmarire:
la 3 luni de la debut
o
analiza satisfactiei cu privire la metoda, a
tolerantei clinice , a efectelor secundare
o
controlul greutatii, a TA, examinarea sanilor,
efectuarea examenului. genital daca nu a fost facut la prima
vizita
o
examene complementare clinice si paraclinice impuse
de istoricul femeii anual
o
reactualizarea istoricului, evaluarea satisfactiei
si a sigurantei metodei
o
examen clinic general care sa cuprinda si
controlul greutatii, a TA , examen sanilor, examen genital si
frotiu Babes-Papanicolau
o
examene paraclinice complementare: ex. de laborator, mai
ales in prezenta unor factori de risc cardio-vasculari (glicemic a jeun,
colesterol total, HDL , LDL ,TG ), mamografie efectuata o data pentru
femeile > 35 de ani si anual pentru femeile > 40 de ani
o
revederea, impreuna cu femeia, a
instructiunilor de folosire si a semnelor de alarma.
- Instructiuni de folosire a
POP
a) Cand se poate incepe contraceptia cu POP
Femeia poate incepe sa ia POP in orice moment, daca este
exclusa sarcina. Ideal este sa inceapa in primele 5 zile ale
ciclului menstrual. Daca acest lucru nu este posibil, femeia trebuie
sa foloseasca si o alta metoda contraceptiva timp
de 48 de ore aditional la POP. Postpartum, contraceptia cu POP poate
debuta dupa 6 saptamani, la femeile care alapteaza,
sau imediat, la cele care nu alapteaza.
b) Cum se administreaza POP
Se ia cate o pilula in fiecare zi, la ora fixa. Se
accepta o intarziere de maxim 3 ore a prizei pilulei, dupa care
femeia trebuie sa aiba la dispozitie o metoda
contraceptiva suplimentara pentru urmatoarele 48 de ore,
indiferent de frecventa contactelor sexuale. Dupa terminarea unei
plachete se incepe urmatoarea placheta in ziua urmatoare,
fara pauza intre plachete .
c) Schimbarea sau abandonarea POP
Femeile care alapteaza pot schimba POP cu COC dupa 6 luni
postpartum (estrogenii pot afecta cantitatea de lapte matern). Femeile care nu
alapteaza pot opta pentru schimbarea POP cu COC in orice moment,
incepand sa ia o pilula combinata din prima zi de ciclu
menstrual, chiar daca nu a terminat placheta cu POP. In cazul in care se
va schimba COC cu POP, femeia trebuie sa inceapa pilulele
progestative dupa ultima pilula combinata activa. Femeia
poate schimba in orice moment marca POP, incepand noua marca dupa ce
a luat ultima pilula din vechea placheta. POP pot fi intrerupte in
orice moment, fara a termina placheta; revenirea
fecunditatii este rapida.
d) Cum se procedeaza in cazul uitarii pilulelor progestative
In cazul prizei tardive a unei pilule, femeia trebuie sa o ia imediat
ce si-a dat seama de intarziere si sa utilizeze o alta
metoda contraceptiva suplimentara pilulei sau abstinenta
in urmatoarele 48 de ore. Pilula urmatoare trebuie luata la ora
obisnuita, chiar daca aceasta inseamna ca doua
pilule vor fi luate in aceeasi zi. In cazul in care femeia care a uitat
sau a intarziat sa ia pilula a avut contacte sexuale neprotejate, se poate
recurge la contraceptia de urgenta in primele 72 de ore ce urmeaza
contactului. Ea poate continua apoi sa ia POP in mod obisnuit. In
cazul a doua pilule sau mai multe uitate la rand se recomanda
folosirea imediata a metodelor contraceptive suplimentare si reluarea
imediata a POP cu dublarea dozei timp de 2 zile. Daca dupa 4-6
saptamani menstra nu a aparut se impun examene de depistare a
unei sarcini.
e) Alte instructiuni
Un contraceptiv suplimentar trebuie folosit pe toata perioada plus 48
de ore dupa, in caz de varsaturi importante sau diaree, pentru
ca progesteronul risca sa fie eliminat inainte de absorbtia
completa . In cazul unei sarcini
accidentale la o femeie care foloseste POP, fatul nu va fi afectat
de infima cantitate de progesteron continuta de aceste pilule. Dar
femeia ar trebui sa intrerupa POP imediat ce afla ca este
insarcinata. De asemenea, utilizatoarele POP trebuie avertizate cu
privire la semnalele de alarma: dureri abdominale (chist ovarian,
sarcina extrauterina) si a uitarii sau intarzierii
luarii pilulei. Medicamentele care
produc inductie enzimatica microsomala hepatica
(anticonvulsivante, hipnotice, rifampicina, griseofiilvin) scad
eficienta POP; in aceste situatii se recomanda folosirea unei
metode suplimentare de contraceptie pe toata durata tratamentului
plus 48 de ore dupa terminarea acestuia. De asemenea, este necesara
folosirea suplimentara a prezervativului in cazul riscului de BTS , HIV.
Contraceptive hormonale injectabile
Utilizatoarele acestei metode au nevoie de un
counselling de calitate pentru a face fata reactiilor adverse.
1. Ce contin?
Aceste
contraceptive contin un progestativ de sinteza. Cele mai folosite
sunt:
DMPA - medroxiprogesteron
acetat depozit comercializat sub denumirea DEPO - PROVERA; fiecare doza
este de 150 mg si se efectueaza la 3 luni;
NET-EN
- norethisteron enantat comercializat ca NORISTERAT; fiecare doza este de 200 mg
si se face la 2 -3 luni.
in unele tari
sunt folosite contraceptive injectabile estro- progestative: CYCLOFEN (asociaza un estrogen si DMPA)
si MESIGYNA (asociaza un estrogen si NET - EN) cu
administrare lunara.
2. Mecanism de actiune
Central: supresia peak-ului preovulator al secretiei de gonadotropi,
care antreneaza blocarea ovulatiei.
Periferic:
alterarea glerei cervicale si atrofia progresiva a endometralui.
3. Efecte benefice contraceptive
Rata
de esec e foarte mica. Dupa oprirea administrarii de DMPA revenirea
fecunditatii se face mai tardiv fata de alte metode.
Dupa 24 de luni de la ultima injectie , peste 90 % din femei si
-au recapatat fecunditatea.
Efecte benefice noncontraceptive
scade riscul de
sarcina ectopica
amenoree (atrofia
endometnilui e benefica in endometrioza).
Efecte
secundare
Principalul efect secundar e reprezentat de neregularitatea menstrelor. Mai
mult de 1/3 din utilizatoarele de DMPA au cicluri menstruale normale pe parcursul
primului an de folosire. Menstrele normale sunt ceva mai frecvente la
utilizatoarele de NET-EN, jumatate din ele avand cel putin un ciclu
normal in cursul a un an de utilizare. Cresterea ponderala si
senzatia de tensiune mamara pot apare la unele femei.
Efecte adverse
modificarea profilului
lipidic: HDL-colesterol creste semnificativ
modificarea profilului glucidic: scade toleranta la glucoza, hiperinsulinemie
folosirea
indelungata de femei <25 de ani creste riscul de cancer de san
metabolism osos: se
afla in studiu modul in care DMPA poate afecta cresterea osoasa,
in particular la adolescente
reactie
alergica la injectarea de DMPA.
Indicatii
femei care
alapteaza;
femei care vor recurge la
sterilizare chirurgicala in urmatoarele 3-12 luni;
femei care au nevoie de o
metoda contraceptiva extrem de eficienta doar pentru un an;
femei
care au avut recent o sarcina molara si trebuie sa evite
sarcina pentru un an;
femei care folosesc
curent medicamente inductoare enzimatice hepatice;
persoanele cu
contraindicatii pentru preparatele cu continut estrogenic;
femei cu
complianta scazuta fata de un tratament
progestativ de lunga durata (endometrioza, tulburari
menstruale, premenopauza);
ca o alternativa la
contraceptia cu DIU la femei cu risc crescut de infectii pelvine;
anemie falciforma;
handicap psihic;
optional.
8. Contraindicatii
Contraindicatiile contraceptiei hormonale
sunt dictate de consecintele sistemice negative, pe un teren individual
favorizant al complicatiilor acestor preparate. Contraindicatiile absolute
se refera la metodele contraceptive care genereaza complicatii
majore, ce pun in pericol viata femeii. Contraindicatiile relative sunt
legate de anumite tipuri de contraceptive, care in prezenta unui anumit
teren genereaza conditii speciale si posibilitatea
aparitiei unor complicatii. Contraindicatiile absolute cat si
cele relative sunt dependente de tipul preparatului contraceptiv, de structura
sa chimica, de dozajul diferit al componentelor si de modul de
administrare.
Contraindicatiile
absolute ale administrarii contraceptivelor progesteronice retard sunt
similare cu cele ale progestativelor orale, cu specificarea
necesitatii unei prudente crescute, datorita
administrarii unei doze de progestative crescute cu actiune retard
si a reversibilitatii tardive a efectelor.
Contraindicatiile absolute in aceste cazuri sunt:
prezenta unor
afectiuni arteriale severe, a antecedentelor personale de afectare arteriala sau a unor factori de risc
pentru afectarea vasculara (cardiopatie ischemica, ischemie
cerebrala tranzitorie, migrena focala)
varsta peste 40 de ani cu
factori de risc ai patologiei vasculare
efecte secundare
aparute, legate patogenic si de administrarea de progestative (adenom
hepatic)
sangerari genitale
nediagnosticate
sarcina /suspiciune
de sarcina
mola
hidatiforma in antecedentele personale apropiate.
Contraindicatiile relative:
risc arterial moderat
fumatoare
peste 40 de ani
cancer dependent de
hormoni sexuali
afectiuni
hepatice active
afectare
hepatica cronica
neacceptarea de
catre femeie a unor tulburari menstruale
obezitate
femei
ce doresc o sarcina in urmatoarele luni
9. Consultul
initial si vizita de urmarire
Vizitele de urmarire se fac cu ocazia
administrarii unei noi doze. Ideal ar fi ca prima doza sa fie
facuta in primele 7 zile de la debutul unei menstre. Efectul contraceptiv
se instaleaza la 5 zile de la injectie. La femeile care
alapteaza prima doza se face dupa primele 6
saptamani postpartum. La cele care nu alapteaza sau
postabortum prima injectie se poate face imediat.
10. Mod de
administrare
DMPA 150 mg sau NET - EN 200 mg se injecteaza profund la nivel fesier
sau deltoidian. Nu se maseaza zona injectarii dupa administrarea
preparatului. Repetarea dozei initiale se face la un interval de 3 luni
pentru DMPA. Se accepta o intarziere de maximum 2 saptamani
peste data programata. Nu se
administreaza o noua doza la un interval mai scurt de 11
saptamani. In cazul NET - EN repetarea dozei se face la 2
luni, pentru primele 6 luni si apoi la 3 luni. Nu se admit intarzieri in
cazul injectiilor facute la 3 luni interval. Intervalul dintre doze nu trebuie sa fie mai scurt de 7
saptamani. Conform declaratiilor OMS, pana acum nici
un studiu nu a aratat existenta unor efecte grave pe termen scurt sau
lung ale DMPA sau NET-EN.
Implante
hormonale subdermale
IMPLANON
Este reprezentat de o bagheta de silastic ce elibereaza progestin-3-kezodezogestrel cu o rata
de 3 ug/zi si care inhiba mai des decat o face LNG. Eficacitatea
contraceptiva este de 2 -3 ani.
ST -1435 - SINGLE ROD IMPLANT
Implant eficace pentru 2 ani care contine cristale de ST - 1435
acoperite de o membrana celulozica cu permeabilitate reglata
si introduse in capsule de silastic. Elimina aproximativ 100 µg/zi
.Se pare ca nu are efect asupra nivelului sanguin al colesterolului.
CAPRONOR
Se prezinta sub forma unor baghete ce elibereaza LNG. Se pare
ca aceste baghete sunt mai usor de implantat si extras deoarece
polimerul de caprolactoria din care sunt constituite are
suprafata alunecoasa si ofera o rezistenta
mai mica fata de tesuturi.
Baghetele raman intacte timp de 12 luni cat se elibereaza LNG,
putand fi oricand extrase in acest interval. Peste cativa ani, baghetele
se biodegradeaza la C02 si H20 care sunt absorbite in organism.
. NORETHINDRON- tablete
Este un implant biodegradabil reprezentat de pastile ce contin 9%
Norethindron (NET) si 20% colesterol pur. Hormonul este eliberat pe
masura ce pastilele se biodegradeaza progresiv intr-o perioada
de 12 luni si apoi dispar complet in mai putin de 24 de luni.
Pilulele combinate estro- progestative nu sunt indicate in postpartum. Estrogenii existenti
in compozitia lor pot fi raspunzatori de scaderea
secretiei lactate (mai ales a componentelor ei lipidice si proteice) si
de cresterea riscului trombembolic.
Trecerea hormonilor la sugar este scazuta: 0,2 % pentru estrogeni
si 0,1% pentru progesteron, mai mica decat a estrogenilor
endogeni materni, dar sugarul nu este programat pentru acesti hormoni exogeni.
UTILIZAREA METODELOR LOCALE IN
PERIOADA DE LACTATIE
Pot fi larg folosite in aceasta perioada
cand fertilitatea e scazuta si nu necesita o metoda
contraceptiva cu eficacitate maxima. Condoamele lubrifiate sunt utile
in acesta perioada cand mucoasa vaginala nu si- a
recapatat calitatile obisnuite. Spermicidele pot fi
utilizate cu succes chiar dupa 3 saptamani postpartum (daca
organele genitale au involuat corespunzator).
Lactatia singura poate oferi o
protectie contraceptiva de aproximativ 90%. Asocierea unei alte metode contraceptive este indicata pentru o
mai mare siguranta. Metodele de bariera sunt preferate
deoarece nu au efecte secundare asupra fatului sau cantitatii de
lapte. Condoamele si spermicidele pot fi folosite initial, in timp ce
metodele de bariera vaginale (diafragme) se pot folosi dupa
involutia aparatului genital feminin si necesita control
periodic. Este necesara identificarea femeilor cu risc mai mare de
restabilire rapida a ovulatiei si menstruatiei pentru
indicarea metodelor contraceptive odata cu reluarea activitatii
sexuale, in sensul obtinerii unei spatieri confortabile a sarcinilor.
S-a comparat eficacitatea, acceptabilitatea,
siguranta si pattern-ul sangerarilor pentru DIU TCu 380A si
inelele vaginale eliberatoare de progesteron la femei aflate in perioada de lactatie
(Chen,Wang, 1998). Au fost urmarite doua loturi de femei in perioada
de lactatie, 97 utilizand DIU si 100 utilizand inel vaginal. La
utilizatoarele de DIU nu s-a inregistrat nici o insertie defectuoasa,
nici o perforatie si nici o sarcina pe o perioada de 12
luni. S-a inregistrat o singura expuizie, ceea ce a generat o rata de
discontinuitate a utilizarii la un an de 2,3% .
In lotul utilizatoarelor de inele vaginale de
asemenea nu s-a inregistrat nici o sarcina, dar rata de discontinuitate la
un an a fost de 65, 4%; cauzele de discontinuitate au fost legate de folosirea
inelelor si de unele probleme vaginale. Frecventa efectelor secundare
a fost mai mare la utilizatoarele de inele vaginale decat la cele care foloseau
DIU. Nu au fost diferente intre loturi in ceea ce priveste procentul
femeilor fara activitate sexuala si greutatea sugarilor. Numarul
si durata episoadelor de sangerare au fost mai scazute la utilizatoarele
inelelor vaginale; prin urmare, durata medie a intervalelor dintre
sangerari a fost mai mare pe toata perioada de examinare;
incidenta amenoreei a fost mai mare ,
dar procentul ciclurilor menstruale normale a fost mic. S-a concluzionat
ca atat DIU TCu 380A, cat si inelele vaginale cu progesteron prezinta
eficacitate si siguranta la femeile in perioada de lactatie.
Rata mare de discontinuitate a inelelor vaginale se datoreaza unor probleme
legate de utilizarea acestora. Toleranta si acceptabilitatea Teu 380
A au fost mai bune. Spre deosebire de DIU, inelele cu progesteron inhiba
reluarea functiei ovariene la femeile care
alapteaza. Cu toate acestea, odata ce prima menstra a
aparat pattemul sangerarilor este similar in cele doua
loturi.
In 1997 Diaz si Croxatto au evaluat eficacitatea inelelor vaginale
eliberatoare de progesteron (n = 187), a pilulelor contraceptive cu progesteron
POP (n = 117), a implantelor Norplant (n = 120) si a dispozitivelor
intrauterine Copper T 380 - A (n = 122) la femei in perioada de lactatie.
Eficacitatea contraceptiva, caracteristicile menstrelor si
influenta metodei asupra duratei alaptarii si
greutatii sugarilor au fost comparate cu cele ale 236 de femei care
s-au bazat doar pe amenoreea de lactatie ca metoda contraceptiva
naturala postpartum. Pacientele au fost sanatoase, cu varsta
intre 18 si 38 de ani, au avut o nastere normala si au fost
de acord sa alapteze cat mai mult posibil. Contraceptia a fost
inceputa in a-57-a zi +/- 3 postpartum. Rezultatele au fost evaluate
dupa un an de utilizare. Toate
metodele au avut o eficacitate foarte mare, rata sarcinilor fiind sub 1%.
Nici capacitatea de alaptare si nici cresterea copiilor nu au
fost afectate in vreun fel.
Utilizatoarele de POP au avut o perioada de
amenoree cu 4 -5 luni mai lunga decat cele care au folosit DIU sau LAM.
Peste 50% din femei din fiecare grup cu contraceptie
artificiala au raportat o sangerare vaginala in prima luna
dupa inceperea tratamentului, dar nu a fost luata in calculul
perioadei de amenoree. Sangerarile prelungite, repetate au fost rare. Toate cele 4 metode contraceptive, initiate
in jurul celei de a 8-a saptamani postpartum, au oferit protectie impotriva sarcinii fara
efecte negative asupra lactatie! sau
asupra greutatii sugarilor si, de asemenea, fara a se
insoti de tulburarile de ciclu menstrual si hemoragiile neregulate care apar frecvent la femeile
in afara perioadei de lactatie.
METODE NATURALE DE PLANIFICARE
FAMILIALA IN PERIOADA DE LACTATIE
Acestea
sunt metodele cele mai vechi de contraceptie, cel mai putin nocive
pentru cuplu, dar si cu eficacitatea cea mai redusa . Ele au la baza
modificarile organelor genitale in perioada ciclului menstrual. Cunoscand
aceste modificari clinice ale perioadelor fertile si infertile,
cuplul care nu doreste copii va avea relatii sexuale numai in
perioada de infertilitate. Amenoreea lactationala se insoteste
de absenta ovulatiei si/sau menstrei pe o perioada variabila
de timp in postpartum, ceea ce implica absenta unora dintre
criteriile clinice necesare utilizarii metodelor naturale de
contraceptie, sau, daca acestea sunt totusi prezente, ele nu pot
fi utilizate cu aceeasi acuratete ca in pregestatie. Din
aceasta cauza, utilizarea lor in postpartum se asociaza cu o
eficienta foarte redusa si cu risc mare de sarcina.
STERILIZAREA CHIRURGICALA FEMININA IN
POSTPARTUM
Sterilizarea imediat postpartum se
efectueaza optim in primele 48 de ore postpartum , dar interventia se
poate efectua si pana la 7 zile dupa nastere. Daca se depasesc 7 zile, interventia
trebuie amanata cel putin 4 saptamani, de preferat 6. Se efectueaza
prin minilaparotomie subombilicala. Incizia de 1,5 -3 cm
subombilicala este cea mai
adecvata pentru abordarea fundului uterin, care este situat la acest nivel
la momentul respectiv; de asemenea, trompele uterine se gasesc la
nivelul abdomenului mijlociu, fiind foarte accesibile inciziei subombilicale.
De obicei, anestezia locala cu o usoara sedare este
suficienta, deoarece incizia si manipularile intraperitoneale
sunt minime. Nu este necesara folosirea elevatorului uterin pentru
manipularea uterului. Modalitatile de ocluzionare tubara
folosite cel mai frecvent in postpartum sunt: Pomeroy, Parcland, Madlener.
Sterilizarea chirurgicala in momentul
nasterii prin operatie cezariana nu creste riscurile
acesteia, ci doar prelungeste cu foarte putin timpul operator. Decizia
de sterilizare tubara trebuie insa luata de cuplu cu mult inainte de
interventia chirurgicala si
de inceperea travaliului pentru a nu fi influentata de starea
particulara in care se afla femeia in aceste momente. Ca
procedee se folosesc: Pomeroy, Parcland, Irving, Savulescu, ultimele fiind
cele mai eficiente si asociate cu o rata minima a sarcinilor
ectopice.
Sterilizarea chirurgicala la interval
este efectuata dupa 4 saptamani de la nastere, cand
uterul este complet involuat, folosind minilaparotomia suprapubiana.
Aceasta consta intr-o incizie suprapubiana de aproximativ 2-5 cm prin
care, cu ajutorul departatoarelor speciale, se evidentiaza
fundul uterin. Utilizand elevatorul uterin se aduc alternativ cele doua
trompe in dreptul inciziei si se iigatureaza dupa una din
tehnicile de ligaturare si sectionare a trompelor. Aceste
interventii pot fi efectuate cu anestezie locala, asociata cu
sedare usoara, dar daca exista posibilitatea anesteziei
generale intravenoase, aceasta este de preferat.
Laparoscopia se efectueaza dupa
distensia cavitatii abdominale prin insuflare de C02. Desi se poate
efectua cu anestezie locala, este de preferat anestezia generala.
Obstructia tubara se poate realiza prin electrocoagulare
bipolara, aplicatie de inele sau clipsuri. Exista mai multe
tipuri de inele si clipsuri, cele mai cunoscute fiind clipsurile Hulka
si Filshie.
Capitolul
II
PARTEA
SPECIALA
A. METODA, MATERIAL SI REZULTATE
Partea
speciala a lucrarii consta dintr-un studiu statistic retrospectiv pe un lot
de femei aflate in perioada postpartum si de alaptare
care au fost luate in evidenta Cabinetului de consultatie in
ambulatoriu a Spitalului Universitar de Urgenta 'Elias'.
Scopul
studiului:
Scopul studiului consta in a evalua utilizarea metodelor
de planificare familiala in perioada de alaptare.
Obiective:
determinarea relatiei dintre
anumiti parametri socio-demografici (grupe de varsta,
mediu de rezidenta, pregatire socio-profesionala, status marital) si utilizarea metodelor
contraceptive;
evidentierea tipurilor de
metode contraceptive recomandate si folosite de femeile
aflate in postpartum si in timpul alaptarii, tinand cont de aspectele
particulare ale acestei perioade (modificari ale organismului matern
secundare sarcinii si nasterii; mentinerea lactatiei un
timp cat mai indelungat in scopul optimizarii procesului de
crestere si dezvoltare a sugarului); de asemene, un aspect
important ii constituie momentul debutului contraceptiei in postpartum, in
stabilirea acestuia fiind necesar a se tine seama de aceleasi
particularitati;
determinarea indicatiilor si
contraindicatiilor de administrare a diferitelor tipuri de contraceptive
(antecedente personale fiziologice sau patologice, obstetricale, ginecologice sau
generale);
evaluarea efectelor benefice, in afara
celui contraceptiv, obtinute;
stabilirea riscului de reactii
adverse in urma utilizarii contraceptiei in perioada de alaptare;
Caracteristicile
lotului
Studiul a fost realizat pe o
perioada de 5 ani 2007 - 2012, pe un lot de 1341 de
femei aflate in perioada postpartum si de alaptare care au nascut in
cadrul Clinicii de Obstetrica - Ginecologie a Spitalului Clinic
Caritas - N Cajal din Bucuresti si au
apelat apoi la serviciile Cabinetului de consultatie in ambulatoriu din
cadrul aceluiasi spital. Datele
utilizate au fost extrase din cadrul fisierelor de contraceptie - tip pe baza
carora se urmaresc in timp toate pacientele care sunt luate in
evidenta cabinetului.
Metoda de lucru
Datele obtinute in urma studiierii
fiselor de contraceptie au fost prelucrate statistic.
Rezultate
Tabelul 1 : Repartitia pe grupe
de varsta
|
Nr. Crt.
|
Grupe de varsta
|
Numar de femei
|
Procente
|
|
15 - 19 ani
|
|
|
|
20 - 24 ani
|
|
|
|
25 - 29 ani
|
|
|
|
30-34 ani
|
|
|
|
35 - 39 ani
|
|
|
|
40 - 44 ani
|
|
|
Observatii:
In studiu
au fost incluse 1341 de femei aflate in perioada fertila, care au apelat la serviciile
Cabinetului de consultatie in ambulatoriu al Spitalului Universitar de
Urgenta « Elias » pentru initierea contraceptiei inca din
perioada postpartum si de alaptare. Din punct de vedere al varstei, lotul a fost impartit in
6 grupe de varsta, fiecare cuprinzand o perioada de 5 ani:
15-19 ani, 20-24 ani, 25-29 ani, 30-34 ani, 35-39 ani, 40-44 ani. Din
reprezentarea grafica a grupelor de varsta se poate observa ca maximul de
utilizare a metodelor contraceptive se afla la grupa de varsta 20-24 ani (29%).
Avand in vedere ca lotul este alcatuit din femei aflate in
postpartum, o explicatie ar consta in faptul ca
natalitatea cea mai mare se inregistreaza in tara noastra in cadrul celor
doua grupe de varsta. Pe de alta parte, perioada cuprinsa intre 20 si 30 de ani
este perioada de maxima fertilitate in cadrul vietii reproductive a femeii.
Adresabilitatea mare a acestor femei tinere, care au nascut,
demonstreaza faptul ca ele sunt bine informate asupra importantei
controlului fertilitatii in aceasta perioada prin metode
contraceptive cu eficacitate foarte mare, care sa nu aiba consecinte
asupra starii de sanatate a organismului si sa le permita ca
in momentul in care se hotarasc sa aiba din nou o sarcina
aceasta sa poata decurge fara probleme; un lusru de asemenea
imbucurator este faptul ca ele apreciaza importanta counselling-ului
contraceptiv pentru initierea contraceptiei in tr-o perioada particulara, asa cum este perioad
postpartum si de alaptare.
Odata cu inaintarea in
varsta are loc scaderea fertilitatii si implicit a
natalitatii, ceea ce explica diminuarea progresiva a
utilizarii metodelor contraceptive pe masura inaintarii in varsta,
procentul cel mai mic inregistrandu-se la grupa 40-44 ani. La aceasta se
adauga si rata crescuta a morbiditatii prin boli
cardiovasculare in urma administrarii de contraceptive orale (actualmente
reprezinta metoda contraceptiva cea mai utilizata, prin eficacitatea
extrem de mare si efectele adverse minore) la varste peste 35 de ani, mai ales cand sunt asociati
si alti factori de risc, cum ar fi fumatul.
Procentul
semnificativ (7% din totalul lotului) al adolescentelor care au cerut consiliere contraceptiva
dupa o prima nastere se explica prin:
debutul
mai devreme astazi al vietii sexuale la adolescente fata de
generatiile precedente;
existenta
in continuare a unor mari deficiente in cadrul programelor de educatie
sanitarta pentru adolescenti; sunt inca putine centre de invatamant
in care exista programe adecvate de educatie sexuala pentru
adolescenti; se pune astfel intrebarea in cate din aceste cazuri
a fost vorba de o nastere accidental, nedorita;
prima
nastere, contactarea unei boli cu transmitere sexuala sau chiar un prim avort,
reprezinta pentru unele adolescente momentul constientizarii
consecintelor pe care le poate avea un act sexual neprotejat;
ar fi de dorit ca acest
procent sa reflecte o maturizare psiho -afectiva a acestor
adolescente care sa realizeze ca sunt la o varsta cu fertilitate
foarte mare si ca o sarcina in acest moment ar putea avea
repercusiuni pentru intreaga viata, avand in vedere ca devin
mame la o varsta foarte tanara, fara
experienta, de multe ori fara posibilitati
materiale si, uneori, nici nu isi doresc acest copil.
Tabelul 2 :
Repartitia in functie de mediul de rezidenta
|
Nr. crt.
|
Mediul de rezidenta
|
Numar femei
|
Procente
|
|
Urban
|
|
|
|
Rural
|
|
|
Graficul 2 : Repartitia in
functie de mediul de
rezidenta
Observatii
Mediul de
rezidenta are un impact semnificativ asupra apelarii la
serviciile de planificare familiala: 87,03% din femeile luate in studiu provin din
mediul urban si numai 12,97 % din mediul rural. Un prim argument ar fi
ca, deocamdata, serviciile de planificare familiala au
o raspandire preponderenta la nivel urban, zonele rurale avand un
acces relativ
limitat nu numai la serviciile de planificare familiala ci, in general, la
serviciile
medicale.
Pe de alta parte, Spitalul Clinic Caritas
este situat relativ central in Bucuresti, astfel incat pacientele din
zonele rurale limitrofe Bucurestiuiui sunt mai degraba dirijate
catre cabinete de planificare familiala din zonele periferice ale
orasului. In aceste conditii, este imbucurator faptul ca
exista totusi un procent semnificativ de femei provenind din mediul
rural in cadrul lotului studiat. De retinut sunt si implicatiile
maltusiene cu privire la semnificatia copilului. In mediul rural copilul
reprezinta o sursa de imbogatire, el ajuta familia
si continua munca tatalui. La oras, copilul este intr-o
oarecare masura o piedica in realizarea profesionala a
parintilor si o sursa de cheltuieli. Rezulta ca
influenta civilizatiei industriale si a urbanizarii
coincide cu o reducere a numarului de copii.
Este, de asemenea, un lucru bine
stiut ca, in general, accesibilitatea si adresabilitatea
populatiei la serviciile medicale este mai mare in mediul urban. Avand in vedere ca serviciile care ofera
counselling privind contraceptia sunt relativ nou infiintate,
aceasta stare de lucruri se manifesta mai pregnant. Mediul urban
ofera mai multe posibilitatile de informare si instruire
legate de metodele si mijloacele contraceptive, atat din cadrul unor
unitati specializate, cum sunt cabinetele de planificare familiala,
cat si din mass-media. In mediul rural exista in continuare
aceeasi rigiditate a educatiei femeilor privind viata
sexuala ; nivelul cultural - educativ si, in particular, de instruire
cu privire la metodele moderne de contraceptie se mentine in continuare
la un nivel inferior celui din mediul urban; la toate acestea se adauga
si posibilitatile reduse de informare despre planificarea
familiala din surse calificate.
Extinderea intr-un viitor cat mai apropiat a
retelei cabinetelor de contraceptie si
in mediul rural, sau, cel putin, desfasurarea periodica a
unor programe de educatie sanitara si sexuala care
sa includa si zonele rurale reprezinta un obiectiv demn de
luat in seama pentru programele de sanatate a reproducerii din
tara noastra.
Tabelul 3: Repartitia in functie de gradul de pregatire
socio-profesionala
|
Nr.
Crt
|
Pregatire
socio-profesionala
|
Numar
femei
|
Procente
|
|
Intelectuale
|
|
|
|
Functionare
|
|
|
|
Muncitoare
|
|
|
|
Alte categorii
( casnice , somere )
|
|
|
Observatii
Din analiza graficului 3 privind repartitia
in functie de gradul de pregatire socio-profesionala reiese
ca au beneficiat de counselling contraceptiv in principal femei cu studii
superioare (intelectuale). Acest lucru era de altfel de asteptat; toate studiile demografice din ultimele decenii au
conturat declinul fertilitatii pe masura ce nivelul
de instructie creste. Un nivel educational si cultural
ridicat implica o buna cunoastere si promovare a
drepturilor fiecarei familii sau cuplu de a-si controla fertilitatea,
de a avea numarul de copii dorit atunci cand considera oportun, de
constientizare a faptului ca limitarea nasterilor si
mentinerea unui interval optim intre nasteri, prevenirea si
reducerea avorturilor sunt foarte importante pentru scaderea
morbiditatii si mortalitatii materne, pentru
sanatatea individuala , a femeii, cat si pentru
sanatatea si perpetuarea intregii societati. Studiul
arata de asemenea ca numarul femeilor cu studii medii
(functionare) si al muncitoarelor este foarte mare, ceea ce
demonstreaza ca acceptabilitatea acestor metode contraceptive a
crescut foarte mult in ultimii ani, mass-media avind o importanta
deosebita in raspandirea acestor informatii.
Tabelul 4 : Repartitia in functie de starea
civila
|
Nr. crt.
|
Stare civila
|
Numar
femei
|
Procente
|
|
Casatorite
|
|
|
|
Necasatorite
|
|
|
Graficul 4:
Repartitia in functie de starea civila
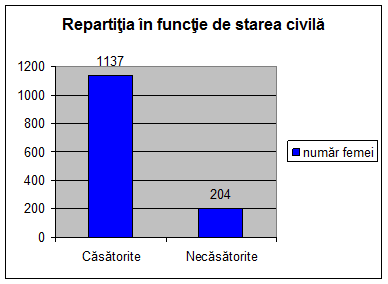
Observatii:
Majoritatea femeilor din lotul de studiat sunt
casatorite sau declarativ casatorite - 84,79%, acest fapt
fiind explicat prin importanta pe care inca o are familia in
societatea romaneasca, desi studiile demografice indica o
scadere a nuptialitatii (numar de casatorii)
de la an la an. In acelasi timp creste numarul uniunilor
consensuale, mai ales cele juvenile. Aceasta scadere a
nuptialitatii este atribuita mai multor factori:
modificarea raporturilor intre sexe, dificultati economice pentru
cuplurile tinere, rolul legislatilor sociale, fiscale, juridice care permit obtinerea mai multor avantaje in
situatia de concubinaj decat dupa casatorie. Scaderea
nuptialitatii nu influenteaza decat intr-o mica
masura natalitatea, se observa de fapt o crestere
considerabila a numarului de copii nascuti in afara
casatoriei. Astfel se explica si procentul semnificativ, de
aproximativ 15%, al femeilor
necasatorite din lotul studiat care au dorit sa recurga la
metode contraceptive inca din perioada de alaptare.
Tabelul 5 : Repartitia
dupa paritate
|
Nr. crt.
|
Paritate
|
Numar
femei
|
Procente
|
|
|
|
|
|
|
|
|
|
>2
|
|
|
Graficul 5: Repartitia dupa paritate
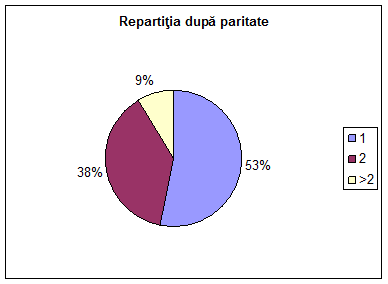
Observatii:
Lotul de femei studiat a
fost impartit in trei categorii: primipare, secundipare si multipare. Majoritatea femeilor ce s-au prezentat pentru
contraceptie au fost primipare, deci femei mai mult sau mai
putin tinere, informate despre rolul planificarii familiale in
viata unui cuplu. Aceste femei au deja un copil si nu mai doresc imediat
un altul sau nu mai vor deloc copii. Acest lucru este in concordanta cu
scaderea dramatica a natalitatii in tara noastra in
ultmii ani, principalele mecanisme ce stau la baza acestui fenomen fiind :
desfasurarea unor programe de
sanatatea reproducerii si de planificare
familiala eficiente;
dificultati economice,
mai ales pentru cuplurile tinere, ceea ce le obliga fie sa amane o prima
nastere pana la varsta la care isi vor permite si
intretinerea unui nou membru al familiei, fie sa-si limiteze
dezvoltarea familiei, planificand nasterea doar a unui copil, mai rar doi
sau mai multi;
avortul, din nefericire, este considerat in continuare de
o mare parte a populatiei feminine fertile ca o modalitate de control al
nasterilor, numarul avorturilor crescand dramatic in ultimul deceniu,
in paralel cu o crestere a
mortalitatii si morbiditatii materne si infantile.
Tabelul 6 : Repartitia in functie de numarul de avorturi din
antecedentele femeii
|
Nr. crt.
|
Numar
de avorturi
|
Numar
femei
|
Procente
|
|
|
|
|
|
|
|
|
|
|
|
|
|
>4
|
|
|
Graficul 6 Repartitia in functie de numarul
de avorturi din antecedentele femeii
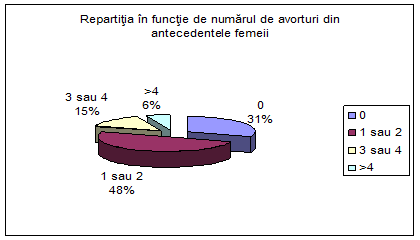
Observatii
Din totalul
de 1341 de femei, 418 nu au nici un avort in antecedente si prezenta lor
la Cabinetul de Contraceptie arata ca aceste femei sunt
informate si in acelasi timp sunt constiente de
implicatiile individuale fizice si psihice pe care le implica un
avort. Avortul nu ar trebui sa constituie o motivatie de apelare la
metodele contraceptive. Utilizarea metodelor de contraceptie inca din
perioada de alaptare in postpartum este benefica si
eficienta, ea ducand la scaderea mortalitatii materne prin
avort si complicatiile acestuia si la scaderea
mortalitatii si morbiditatii infantile. Cea mai mare
parte a femeilor (48,54%) au insa unul sau doua avorturi in antecedente.
Liberalizarea avortului in urma cu 12 ani, dupa mai mult de doua
decenii de interdictie a acestuia, dar si de acces aproape nul la
orice metoda de contraceptie
moderna, explica adoptarea in mod eronat, de o mare parte a femeilor din
tara noastra, a convingerii ca avortul reprezinta o
metoda unica prin eficienta sa de control al nasterilor.
Adresabilitatea masiva a acestor femei catre cabinetele de contraceptie este o dovada a
experientei traumatizante pe care o presupune realizarea unui
avort, a intelegerii consecintelor fizice si psihice ale acestuia,
precum si un rezultat pozitiv al eforturilor sustinute, de ani de
zile, a numeroase organizatii si institutii de profil,
nationale si internationale, de realizare a unui cadru bine organizat de promovare a
sanatatii reproducerii si planificarii familiale
la noi in tara. Din nefericire, un numar mare de femei au
declarat 3, 4 sau mai mult de 4 avorturi in antecedente (272). Din pacate
exista si in ziua de azi cazuri in care avortul este considerat
singura optiune in cazul esecului metodelor naturale de contraceptie.
Accesul liber, legal la intreruperea de sarcina, in conditiile unei insuficiente informari asupra
sigurantei si eficientei diverselor metode contraceptive au
facut ca pentru unele femei avortul la cerere sa fie considerat o
metoda contraceptiva propriu - zisa, ceea ce este complet
eronat. Alt motiv ar fi ca aceste femei nu au educatie
contraceptiva si probabil nu au nivel cultural deosebit de ridicat. Cand
se limiteaza accesul la contraceptie, femeile recurg adeseori la avorturi ilegale si periculoase pentru a-si
controla fertilitatea, cu toate consecintele ce decurg din aceasta,
incluzand mutilarea definitiva si chiar moartea. In mod clar, avortul
nu trebuie promovat ca metoda de planificare familiala. Prevenirea
avorturilor prin informare si educare, counsellingul, inclusiv cel
pre/post - abortum, precum si serviciul de planificare familiala
trebuie sa constituie o prioritate.
Tabelul 7: Repartitia
in functie de antecedentele obstetricale
|
Nr. crt.
|
Antecedente obstetricale
|
Numar
femei
|
Procente
|
|
Nastere prin operatie cezariana
|
|
|
|
Sarcina ectopica in antecedente
|
|
|
|
Preeclampsie
|
|
|
Graficul nr.7: Repartitia in functie de antecedentele
obstetricale
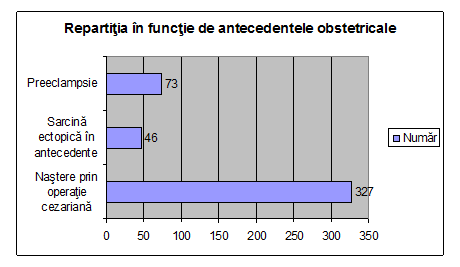
Observatii
:
Decelarea antecedentelor obstetricale este esentiala pentru a
putea identifica acele femei care prezinta indicatii sau
contraindicatii pentru un tip sau altul de metode contraceptive. 327 din
femei au prezentat la nasterea actuala sau in antecedente nastere
prin operatie cezariana. Existenta cicatricii uterine
implica prudenta in inserarea unui dispozitiv intrauterin;
insertia DJU mai ales in momentul nasterii prin operatie
cezariana este contraindicata de multi specialisti, complicatiile
posibile dupa nastere facand restrictiv acest mod de introducere
a DIU.
Pe de alta parte, in cazul femeilor cu uter cicatricial,
initierea contraceptiei hormonale mai devreme si deci cresterea sigurantei contraceptive duc
la scaderea riscului de aparitie a unei sarcini si de
aici la prevenirea unui chiuretaj pe un uter cicatricial recent. Din totalul
lotului, 46 de femei au prezentat in antecedente o sarcina ectopica
tubara rezolvata chirurgical prin salpingectomie unilaterala sau
salpingostomie. Pacientele cu sarcina tubara in antecedente, mai ales
nulipare, sunt incluse in categoria de contraindicatii absolute permanente
pentru introducerea unui DIU. La acestea , contraceptia se va initia
bineinteles cu metode hormonale.
Dimpotriva,
celor 73 de femei care au dezvoltat hipertensiune arteriala in timpul
sarcinii nu ii se vor recomanda contraceptivele hormonale progesteronice
si, cu atat mai mult, estro-progestative.
Tabelul 8 :
repartitia in functie de antecedentele ginecologice
|
Nr. crt.
|
Antecedente ginecologice
|
Numar femei
|
Procente
|
|
Dismenoree
|
|
|
|
Sdr premenstrual
|
|
|
|
Fibrom uterin
|
|
|
|
Chist ovarian
|
|
|
|
Displazie de col
|
|
|
|
Boala inflamatorie
pelvina
|
|
|
|
Endometrioza
|
|
|
|
Afectiuni benigne ale
sanului
|
|
|
Graficul 8
: repartitia in functie de antecedentele ginecologice
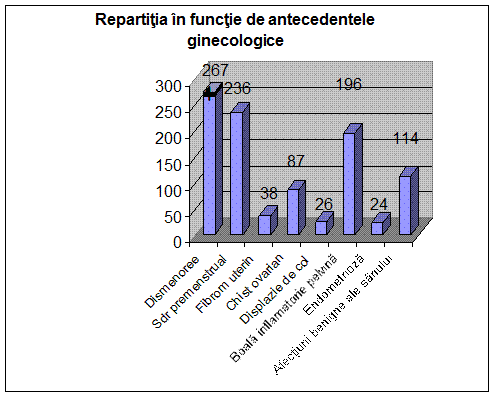
Observatii :
In urma anamnezei, a examenelor clinice si
paraclinice efectuate pe femeile din lotul studiat, s-au descoperit o serie de
afectiuni ce tin de sfera genitala. Cea mai mare
incidenta au avut- o dismenoreea - 19,91% si sindromul
premenstraal - 17,59 % in antecedente.
Utilizarea unor metode de contraceptie hormonale au efecte benefice ia
aceste paciente, ducand la ameliorarea semnificativa a celor doua
sindroame. 38 din numarul total de femei prezente in studiul realizat
aveau uter fibromatos. Insertia unui DIU, mai ales in formele cu
deformari mari ale cavitatii uterine, este dificila si
grevata de complicatii. Pe de alta parte, estro -progestativele
sunt contraindicate, existand riscul cresterii secretiei endogene de
estrogeni, determinand cresterea volumului tumorii si favorizand
necrobioza aseptica. 26 de femei au prezentat displazie de col, care a
fost tratata si la care examenul citooncologic ulterior a fost gasit
in limite normale. Alte 87 de femei au prezentat chist ovarian functional,
o parte din ele operandu-se din acest motiv. Prezenta chistelor ovariene
necesita prudenta in administrarea de POP, cunoscut fiind faptul
ca acestea asociaza un risc de aparitie a unor noi chiste ovariene/de
crestere a volumului celor preexistente. In cazul celor 196 de femei cu
boala inflamatorie pelvina in prezent sau in antecedente nu se
recomanda inserarea unui DIU intrucat aceasta favorizeaza
ascensionarea infectiei, iar DIU, la randul lui, se asociaza cu un
risc crescut de infectie pelviana, germenele cel mai frecvent
implicat fiind Actinomices Israeli. Unul din mecanismele de producere a
endometriozei este menstraatia retrograda si de aceea este de
preferat sa nu se creasca riscul acesteia prin insertia unui
DIU. Totusi, la cele 24 de femei cu endometrioza un DIU cu
progesteron ar fi ideal. Biopsia de san cu atipii celulare in antecedente
suscita si in prezent controverse
privind contraindicatia relativa sau absoluta in folosirea
contraceptivelor hormonale .
Tabelul 9: Repartitia in
functie de caracterele menstrei anterior sarcinii
|
Nr. crt.
|
Caracterele
menstrei anterior sarcinii
|
Numar femei
|
Procente
|
|
Cicluri menstruale
neregulate
|
|
|
|
Hipermenoree
|
|
|
|
Menoragie
|
|
|
|
Hipomenoree
|
|
|
|
Dismenoree
|
|
|
|
Normal
|
|
|
Graficul 9: Repartitia in
functie de caracterele menstrei anterior sarcinii
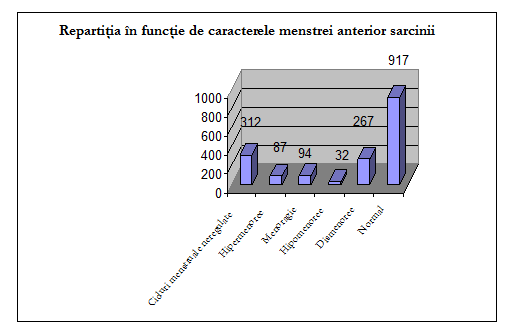
Observatii:
Cu ajutorul fiselor de contraceptie s-au
putut stabili caracteristicile ciclului menstrual al fiecarei femei. In
functie de aceste date relevate de antecedentele personale fiziologice,
femeile au fost impartite in 6 categorii: femei cu cicluri neregulate, cu hipermenoree, cu dismenoree, cu
menoragie, cu hipomenoree sau cu menstre normale, majoritatea
incadrandu-se in aceasta ultima grupa - 917 femei. S-a constatat
ca ciclurile menstruale neregulate si dismenoreea sunt cele mai frecvente
modificari ale menstrei - 312,
respectiv 267. Menoragia si hipermenoreea complica uneori menstrele
neregulate (7% si respectiv 6,48%), iar hipomenoreea este cea mai
rara dintre tulburarile de ciclu menstrual prezenta (2,38 %).
Tulburarile de ciclu menstrual sunt bine
controlate de contraceptivele hormonale orale, mai ales cele estro
-progestative, eficienta acestora reprezentand obiectul unei reprezentari
grafice ulterioare. Aceste efecte benefice non -contraceptive ale pilulelor
reprezinta si unul dintre motivele pentru care femeile prefera
preparatele hormonale orale. Contraceptivele hormonale injectabile, desi
reprezinta una dintre metodele foarte eficiente si foarte comode,
sunt refuzate de multe femei tocmai
datorita tulburarilor importante de menstruatie pe care le induc
si care, pentru cele care prezentau anterior menstre normale, sunt
inacceptabile.
Tabelul 10: Repartitia dupa antecedentele personale patologice
|
Nr. crt.
|
Antecedente personale
patologice
|
Numar femei
|
Procente
|
|
Cefalee
|
|
|
|
Diabet zaharat
|
|
|
|
Hepatita infectioasa
|
|
|
|
HTA
|
|
|
|
Tomboza venoasa
profunda
|
|
|
|
Dislipidemie
|
|
|
|
Afectare cardiaca
valvulara
|
|
|
|
Obezitate
|
|
|
|
Cancer dependent de hormoni sexuali
|
|
|
|
Anemie feripriva
|
|
|
Graficul 10: repartitia in
functie de antecedentele personale patologice
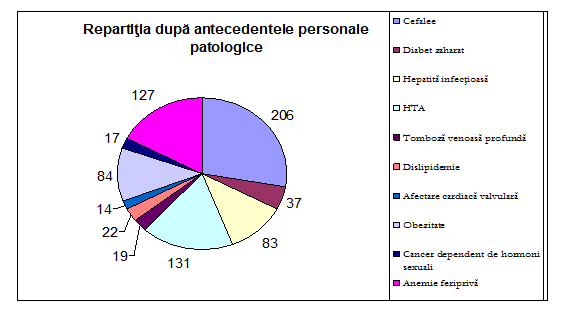
Observatii:
Analiza fiselor de contraceptie a
aratat ca antecedentele personale patologice oferite de anamneza au un
rol important in alegerea ulterioara a metodei contraceptive, dorindu-se
ca acestea sa aiba efecte secundare cat mai putine asupra femeii
respective. In acordarea unui sfat contraceptiv corect de pe urma caruia
femeia sa poata opta pentru metoda
contraceptiva dorita, un rol important il are anamneza completa
a femeii cu insistare asupra
antecedentelor personale fiziologice si patologice si asupra antecedentelor
heredocolaterale, ele putand deveni indicatii sau, dimpotriva,
contraindicatii ale diferitelor metode contraceptive. In urma studierii
fiselor de contraceptie, 206 femei au acuzat prezenta cefaleei,
frecvent in cadrul sindromului premenstrual, uneori cu caracter migrenos; la
acestea se impune prudenta in administrarea preparatelor contraceptive
hormonale, atat progestative cat si estro-progestative, putand induce/agrava
o migrena preexistenta.
Problema efectelor adverse cardiovasculare a fost
intens studiata si mediatizata, atat pentru preparatele
combinate minidozate cat si pentru pilulele exclusiv progestative. Pentru
femeile nefumatoare si fara factori de risc nu exista
o crestere semnificativa a
riscului de complicatii cardiovasculare. Este inca in discutie riscul
de trombembolism venos, dar daca acesta este crescut, aceasta
crestere este considerata minima.
Recent s-a constata insa ca rata trombembolismului venos este crescuta
in cazul folosirii estroprogestativelor de ultima generatie.
Adevarul este insa ca sunt necesare inca studii
suplimentare pentru precizarea acestui aspect, studiile de pana acum
neluand in considerare factori de risc asociati, nefacand o
selectie riguroasa a cazurilor. Pentru femeile peste 35 de ani,
fumatoare, exista un risc crescut de boala cardiovasculara,
mai ales infarct miocardic, chiar si la folosirea pilulelor minidozate.
Pana in prezent nu exista nici o
evidenta epidemiologica care sa ateste cresterea
riscului de complicatii cardiovasculare datorita POP. Cu toate
acestea, pacientelor prezentand afectiuni cardiovasculare precum HTA
si tromboza venoasa profunda li se contraindica
utilizarea preparatelor contraceptive pe baza de hormoni (componenta
progesteronica este responsabila de modificarile pe versantul
venos, in timp ce componenta estrogenica induce modificari pe versantul arterial), datorita faptului ca
acestea determina tulburari ale hemostazei generate prin
hipercoagulabilitate sangvina.
Afectarea cardiaca valvulara, mai ales
insotita de hipertensiune pulmonara, este contraindicatie
absoluta de administrare a contraceptivelor cu estrogeni. De asemenea,
inserarea unui DIU la aceste paciente se asociaza cu risc foarte mare de
endocardita infectioasa cu punct de plecare la nivelul unui
eventual focar infectios uterin favorizat de prezenta steriletului.
Primele rapoarte asupra efectelor adverse ale COC cu doza inalta
de estrogeni au demonstrat alterarea tolerantei la glucoza prin
cresterea nivelului plasmatic al insulinei si al glicemiei ca si
prin modificarea raspunsului la administrarea exogena de glucoza.
Aceste efecte au fost mult diminuate prin scaderea dozei de hormoni,
desi nu se poate afirma cu siguranta ca ele au fost anulate.
Rapoarte recente asupra pilulelor minidozate au sugerat ca poate exista o
rezistenta periferica la insulina crescuta, dar aceasta
este compensata de o usoara crestere a nivelelor plasmatice
de hormoni astfel incat glicemia se mentine in limite normale. Desi
de multi ani se stie ca COC pot determina tulburari ale
metabolismului carbohidratilor sunt totusi putine studiile care
sa demonstreze ca exista intr-adevar consecinte
clinice ale consumului de contraceptive. In prezent nu exista inca un
consens in ceea ce priveste contributia componentelor
estrogenica si progesteronica a COC la generarea
modificarilor metabolismului carbohidratilor raportate.
In cazul femeilor cu diabet zaharat, POP determina
scaderea tolerantei la glucoza, hiperinsulinism si cresterea
rezistentei periferice la glucoza, deci duce la agravarea diabetului.
Totusi contraceptia femeii diabetice, indeosebi cand este insulino-dependenta,
este o necesitate, datorita riscurilor metabolice si vasculare pe
care le-ar putea implica o sarcina. in acest sens se recurge la contraceptia
locala (spermicide, prezervative) sau uterina (desi diabetul
zaharat este inclus in lista contraindicatiilor relative pentru inserarea
unui sterilet, totusi acesta este in general acceptat), iar cand
numarul de copii este atins cuplul poate recurge la sterilizarea
definitiva a unuia din cei doi parteneri. Cele 22 de femei din lot care
aveau dislipidemii au fost sfatuite sa nu foloseasca
contraceptivele hormonale deoarece pot influenta raportul HDL-colesterol/LDL
-colesterol. Eventual doar folosirea de minipilule (cu doze mici de
progestative) sau schimbarea preparatelor progestative cu folosirea
norgestrelului sau a desogestrelului scad riscul dislipidemic.
Obezitatea, prin riscurile cardiovasculare si metabolice pe care le
antreneaza, este o contraindicatie de utilizare a preparatelor cu
componenta estrogenica; in schimb este una din indicatiile de
administrare a POP. In urma studierii fiselor de contraceptie s-a
constatat ca 83 de femei au in antecedentele
personale patologice hepatita virala acuta. Ca urmare, acestor
femei li s-au administrat contraceptive orale cu progesteron (POP), doar
in cazul in care probele hepatice (transaminaze, teste de disproteinemie,
electroforeza proteinelor, timpul de coagulare, timpul de sangerare) au fost
normale, iar de la sfarsitul episodului acut au trecut minim 3 luni.
In cazul in care femeia
prezinta in antecedentele personale patologice si eventual
antecedentele heredocolaterale, cancer de ovar, cancer de endometra sau
afectiuni benigne ale sanului, este sfatuita sa
foloseasca contraceptive hormonale caci hormonii din acestea reduc
riscul acestor afectiuni tumorale maligne sau benigne. In schimb,
daca au cancer de san sau de col uterin atunci ele au o
contraindicatie absoluta impotriva contraceptivelor hormonale
caci acestea cresc riscul acestor cancere
Incidenta mare a anemiei feriprive pe
perioada sarcinii si secundar in postpartum este unul dintre aspectele
negative cu care se confrunta medicul obstetrician - ginecolog in prezent.
Efectul benefic non-contraceptiv de ameliorare a anemiei este astfel intens
exploatat.
In concluzie, nici o metoda
contraceptiva nu se potriveste tuturor pacientelor. Analiza risc-
beneficiu trebuie realizata individual, pentru fiecare femeie sau cuplu in
parte si sa se descopere metoda contraceptiva cea mai eficienta,
sigura si acceptabila, care i s-ar potrivi cel mai bine.
Tabelul 11: Repartitia in
functie de utilizarea metodelor contraceptive anterior sarcinii
|
Nr. crt.
|
Utilizarea anterior sarcinii a
metodelor contraceptive
|
Numar femei
|
Procente
|
|
Au mai utilizat metode contraceptive
|
|
|
|
Nu au mai utilizat metode contraceptive
|
|
|
Graficul 11: Repartitia in
functie de utilizarea metodelor contraceptive anterior sarcinii
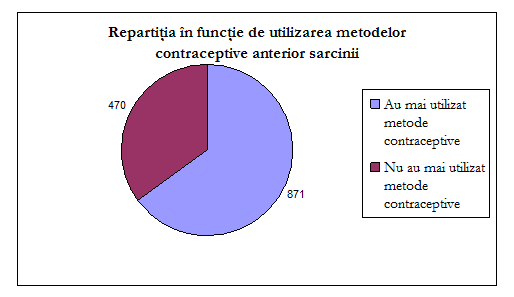
Observatii:
Din totalul de 1341 de
paciente luate in studiu, un procent relativ mare, dar nu suficient -
aproximativ 65% - au afirmat ca au utilizat metode contraceptive moderne in mod
sustinut si anterior sarcinii actuale. Restul de 45% fie nu au utilizat deloc metode de planificare
familiala, fie utilizarea lor a
fost neconsecventa. Gradul de informare si instruire a femeilor cu
privire la rolul planificarii familiale in dezvoltarea individului si a societatii, a
importantei momentului initializarii contraceptiei si
continuitatii unei metode contraceptive este inca la un nivel nesatisfacator
in societatea romaneasca .
Tabelul 12 : Repartitia in
functie de metoda contraceptiva folosita in perioada postpartum
si de alaptare
|
Nr. crt.
|
Metoda
contraceptiva folosita in
lactatie
|
Numar femei
|
Procente
|
|
Contraceptie hormonala
|
|
|
|
DIU
|
|
|
|
Metode locale si de
bariera
|
|
|
|
Sterilizare chirurgicala
|
|
|
Graficul 12 : Repartitia in
functie de metoda contraceptiva folosita in perioada
postpartum si de
alaptare
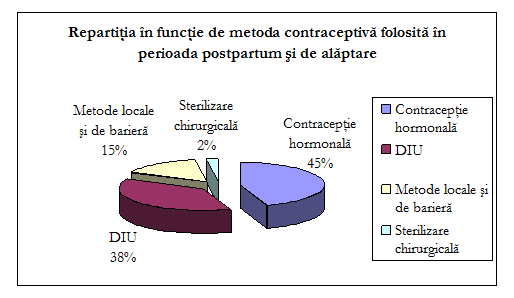
Observatii:
Asa cum reiese din graficul numarul 12
cea mai folosita metoda contraceptiva in postpartum este
contraceptia hormonala, si anume contraceptia doar cu
progesteron , preparatele orale fiind mai des utilizate decat cele injectabile
sau implante. Din tabelul 12 reiese ca 601 femei (aproximativ 45%) au ales
contraceptia hormonala, 503 (38%) au ales dispozitivul intrauterin,
206 (15%) au preferat metodele contraceptive locale si de bariera
si doar 31 (2,31%) au ales sterilizarea chirurgicala. Contraceptia
hormonala si dispozitivul intrauterin sunt metodele contraceptive
cele mai folosite de catre femeile din intreaga lume deoarece sunt
deosebit de raspandite, fiind primele metode contraceptive moderne
aprobate spre uz de catre forurile medicale autorizate, au o mare
eficienta daca sunt folosite corect, se insotesc si de
efecte secundare noncontraceptive benefice, iar efectele adverse sunt minore
daca se tine seama strict de indicatiile si contraindicatiile
fiecarei metode. Dintre metodele hormonale existente trebuie alese acelea
care nu modifica secretia lactata, atat cantitativ cat si
calitativ, si care nu au efecte negative asupra nou-nascutului.
Metodele contraceptive hormonale pe baza exclusiv de progestative
reprezinta metoda hormonala de electie in perioada de
lactatie.
Utilizarea DIU in lactatie este ideala,
fiind o metoda care nu interfera cu alaptarea si nici cu
modificarile fiziologice din postpartum; de asemenea, este indicata
pentru femeile care au cel putin o nastere si care nu doresc o
noua sarcina in viitorul apropiat. Metodele locale si de
bariera sunt mai putin folosite, diafragmele si capisoanele
cervicale nu sunt accesibile pe piata, iar eficienta lor contraceptiva
este destul de scazuta, in special cand nu sunt corect folosite. La
femeile care prefera totusi aceste metode, ele pot fi larg folosite
in aceasta perioada cand fertilitatea e scazuta si nu
necesita o metoda contraceptiva cu eficacitate maxima. Sterilizarea
chirurgicala definitiva este metoda cea mai rar utilizata,
deoarece nu exista o educatie corespunzatoare si o
informatie suficienta si corecta in acest sens; chiar
daca femeile cunosc uneori suficiente date despre aceasta metoda
contraceptiva, ele se hotarasc greu sa o aleaga,
deoarece este o metoda definitiva, ireversibila. Amenoreea
lactationala se insoteste de absenta ovulatiei
si/sau menstrei pe o perioada variabila de timp in postpartum,
ceea ce implica absenta unora dintre criteriile clinice necesare
utilizarii metodelor naturale de contraceptie sau daca acestea
sunt totusi prezente, ele nu pot fi utilizate cu aceeasi
acuratete ca in pregestatie. Din aceasta cauza nu au fost
mentionate metodele de contraceptie naturale, utilizarea lor in
postpartum asociindu-se cu o eficienta foarte redusa si cu
risc mare de sarcina. La aceasta se adauga si faptul ca
femeile ce folosesc aceste metode nu considera de obicei necesar sa
se prezinte la cabinetul de planificare familiala pentru a fi mai bine
informate asupra modului de utilizare a acestor metode.
Tabelul 13: Repartitia in functie de tipul de contraceptie
hormonala folosita
|
Nr. crt.
|
Tipul de
contraceptie hormonala
|
Numar femei
|
Procente
|
|
POP
|
|
|
|
Contraceptie hormonala injectabila
|
|
|
|
COC
|
|
|
Graficul 13: Repartitia in functie de tipul de contraceptie
hormonala folosita

Observatii
Metodele contraceptive
hormonale pe baza exclusiv de progestative reprezinta metoda hormonala de
electie in perioada de lactatie. In
cadrul lotului studiat 54,50 % din femeile aflate in perioada de alaptare
au preferat pilulele progestative, 42,76 % au preferat contraceptivele injectabile
si numai pentru 2,82% dintre aceste s-a considerat ca cea mai
buna alegere ar fi utilizarea contraceptivelor orale combinate. Dintre
medicamentele care necesita prescriere, contraceptivele orale sunt printre
cele mai folosite in SUA si in intreaga lume. Incepand cu 1960, cand au devenit disponibile pe piata, au
influentat vietile a milioane de oameni si au avut un efect
revolutionar la nivelul intregii societati. Pentru prima
data in lume, o metoda de contraceptie convenabila,
accesibila si extrem de sigura devenea disponibila pentru
planificarea familiala si evitarea sarcinilor nedorite. S-a
demonstrat ca contraceptivele orale combinate scad cantitatea si
calitatea lactatiei la femeile postpartum. De asemenea, demn de retinut
este si posibilul transfer al steroizilor sexuali la copil (un procent
semnificativ din componente este eliminat prin laptele matern). Cu toate
acestea nu a fost identificat nici un efect advers. Expertii in tehnologia contraceptiva sunt de acord ca
pilulele progestative pot fi folosite
fara teama in timpul lactatiei. Cu toate acestea, exista
foarte putine studii cu privire
la efectele asupra lactatiei induse de initierea contraceptiei cu
pilule progestative inainte de saptamana a 6-a postpartum. Din
cauza posibilului impact al COC asupra alaptarii, o alternativa
este sa combine efectul contraceptiv al lactatiei cu POP. Aceste doze mici
de progestative nu au efect asupra alaptarii si unele studii
sugereaza chiar o crestere a calitatii si
cantitatii laptelui. Desi metodele nonhormonale sunt recomandate
de unii specialisti de prima intentie pentru contraceptia
la femeile in lactatie deoarece nu interfera in nici un fel cu capacitatea
de alaptare, metodele contraceptive cu progesteron constituie o alegere
viabila si frecvent preferata de femei pentru continuarea
contraceptiei; momentul initierii acesteia trebuie insa
determinat cu grija pentru a permite continuarea alaptarii in
aceleasi conditii. Tipurile de contraceptive progestative nu
modifica secretia lactata. Trecerea din laptele matern la sugar
este in cantitate scazuta, insasi pilulele avand o concentratie
scazuta de progestativ. Aceasta cantitate nu s-a dovedit a avea
efecte negative asupra sugarului. Riscurile
trombembolice la mama sunt minime. Autorii anglo-saxoni
considera ca acest tip de pilule pot fi utilizate chiar la o
saptamana dupa nastere , majoritate insa o
indica dupa 4 saptamani. Pilulele
progestative sunt utile in aceasta perioada cand nici fertilitatea nu
este maxima. Multe utilizatoare, inclusiv adolescentele,
prefera DMPA datorita faptului ca o eficienta
contraceptiva de aproape 100% este obtinuta cu numai 4
injectii pe an. Deoarece nu contine estogeni, DMPA reprezinta contraceptivul
de electie in perioada postpartum si de lactatie.
Tabelul 14
: Repartitia in functie de momentul inceperii contraceptiei hormonale in perioada de lactatie
|
Nr. crt.
|
Momentul inceperii contraceptiei hormonale in postpartum
|
Numar femei
|
Procente
|
|
Imediat in postpartum
|
|
|
|
La 4 -6 spt in postpartum
|
|
|
Graficul 14 : Repartitia in functie de momentul inceperii
contraceptiei hormonale in
perioada de lactatie
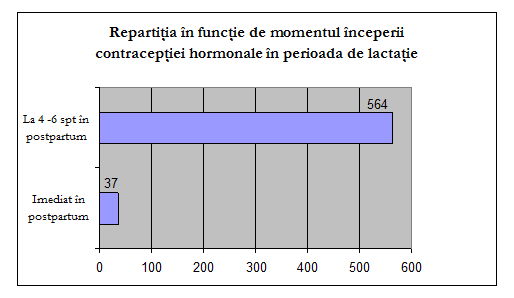
Observatii:
Initierea contraceptiei cu preparate
hormonale s-a facut in marea majoritate a cazurilor dupa 4-6
saptamani postpartum si nu imediat, conform indicatiilor din
literatura de specialitate, astfel incat efectul progesteronului asupra
secretiei lactate si a dezvoltarii nou-nascutului sa
fie cat mai mic. Asocierea POP/CH injectabile la amenoreea lactationala, asigura o eficacitate
contraceptiva de 100%, iar unele efecte secundare ca sangerari
neregulate nu se mai intalnesc datorita amenoreei lactationale.
In studiile efectuate pana in prezent s-a
constatat ca unele femei au prezentat ovulatie mai devreme de 6
saptamani. Scaderea nivelului plasmatic de progesteron imediat
dupa nastere este probabil stimulul care initiaza
lactogeneza; prin urmare, este necesar ca progesteronul natural sa revina
la nivelul bazal, dinafara sarcinii, inainte de initierea
contraceptiei cu POP. Din aceasta cauza, utilizarea unui astfel
de contraceptiv trebuie amanata pana dupa cel putin 3
saptamani postpartum. Pe de
alta parte, desi toti specialistii sunt de acord ca
progestativele reprezinta metoda
contraceptiva de electie in lactatie, exista foarte putine
studii cu privire la efectele asupra
lactatiei induse de initierea contraceptiei cu pilule progestative
inainte de saptamana a 6-a postpartum. De aceea, primul
controlul medical al lauzei la 3 saptamani postpartum se
recomanda a se completa cu un counselling contraceptiv.
Regula de initiere a
contraceptiei postpartum in literatura de specialitate este :
Alaptare
exclusiva ► incepe din a 3-a luna postpartum
Alaptare partiala/absenta ----- ----- -----‑-----► incepe din a 3-
saptamana postpartum
Tabelul 15: Repartitia in
functie de continuitatea folosirii contraceptivelor hormonale progestative
la sfarsitul perioadei de alaptare
|
Nr. crt.
|
Schimbarea contraceptivelor hormonale progestative
|
Numar femei
|
Procente
|
|
Mentinerea
contraceptivelor progestative
|
143 din
584
|
|
|
Trecerea de la POP /CH inj
la COC
|
254 din
584
|
|
|
Trecerea de la POP/ CH inj
la DIU
|
187 din
584
|
|
Graficul
15: Repartitia in functie de continuitatea folosirii contraceptivelor
orale
progestative la sfarsitul
perioadei de alaptare
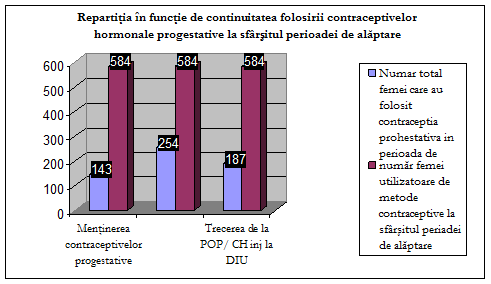
Observatii:
Contraceptivele hormonale exclusiv progesteronice sunt considerate metoda
contraceptiva de electie in perioada de alaptare. La sfarsitul
acestei perioade este necesara o reevaluare a pacientei pentru a se trece
la o metoda contraceptiva corespunzatoare starii sale de
sanatate si care sa nu mai tina cont de
particularitatile perioadei de lauzie. Contraceptia
orala estro-progestativa reprezinta metoda de electie
pentru femeile tinere, sanatoase, nefumatoare, cu un nivel socio
- cultural ridicat, care opteaza pentru o metoda cu eficacitate
crescuta. DIU este metoda
contraceptiva de electie pentru femeile care au nascut si
care nu doresc o noua sarcina in viitorul apropiat. Mentinerea
contraceptivelor progesteronice se recomanda in primul rand acelor femei
care prezinta contraindicatii pentru componenta estrogenica a
COC. Aceste consideratii teoretice explica modul de continuitate al
contraceptiei la sfarsitul perioadei de alaptare pentru femeile care
au ales utilizarea POP sau a contraceptiei hormonale injectabile: cea mai mare parte au ales continuarea contraceptiei cu COC (43,49%),
un numar semnificativ au dorit insertia unui DIU (32,02%) si
numai 24,48% au continuat utilizarea preparatelor progesteronice.
Tabelul 16
: Repartitia in functie de efectele benefice non-contraceptive ale contraceptiei hormonale
|
Nr. crt.
|
Efecte benefice non-contraceptive
|
Numar femei
|
Procente
|
|
Ameliorarea dismenoreei
|
235
din 267
|
|
|
Regularizarea fluxului
menstrual
|
102
din 119
|
|
|
Regularizarea ciclurilor
menstruale
|
293 din
312
|
|
|
Scaderea incidentei
anemiei feriprive
|
94
din 127
|
|
|
Amenoree
|
46
din 584
|
|
Graficul 16: Repartitia in
functie de efectele benefice non-contraceptive
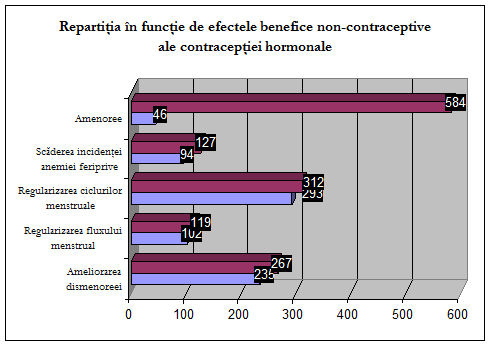
Observatii
Avantajele contraceptiei cu
preparate progesteronice, orale sau injectabile au constat in:
avantajele contraceptive: din cele 584 de femei ce au
folosit contraceptive hormonale progesteronice nu s-a observat pe parcursul
studiului nici un caz de sarcina.
avantajele non - contraceptive:
o
regularizarea fluxului menstrual: din cele 119 femei cu
flux neregulat in timpul ciclului menstrual, la 102 dintre ele a aparut o
regularizare a fluxului menstrual; la 46 dintre ele a aparut chiar
amenoree secundara, ceea ce reprezinta semnul unei contraceptii
eficiente si nu semnul graviditatii;
o
scaderea fluxului menstrual a aparut la
majoritatea femeilor cuprinse in lotul studiat ; scaderea fluxului
menstrual a avut ca efect imediat si direct scaderea incidentei anemiei feriprive, prin pierderea
unei cantitati mai mici de sange in timpul menstruatiei;
o
ameliorarea dismenoreei a aparat la 235 din 267 de
femei din lotul studiat in urma contraceptiei cu preparate hormonale;
o
regularizarea ciclurilor menstruale (293 din 312)
reprezinta alaturi de ameliorarea
dismenoreei si reducerea fluxului sanguin menstrual cele mai apreciate efecte
secundare noncontraceptive ale contaceptiei hormonale.
Tabelul 17:
Repartitia in functie de reactiile adverse cel mai frecvent
observate in urma administrarii
contraceptivelor hormonale
|
Nr. crt.
|
Efecte adverse ale
contraceptiei hormonale
|
Numar
femei
|
Procente
|
|
Crestere in greutate
|
|
|
|
Sdr dispeptic
|
|
|
|
Cefalee
|
|
|
|
Amenoree
|
|
|
|
Tensiune mamara
|
|
|
Graficul 17: Repartitia in functie de
reactiile adverse ale contraceptivelor hormonale
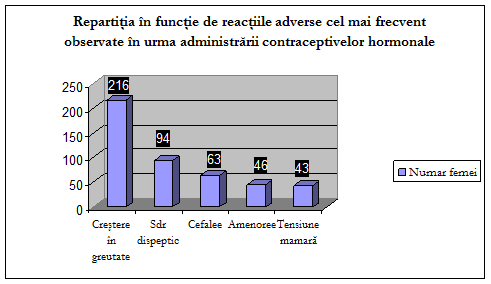
Observatii:
Multe femei au foarte multe
temeri privind efectele secundare suparatoare care pot aparea in
urma folosirii de contraceptive, in special de contraceptive hormonale, orale
sau injectabile - care reprezinta metoda cea mai raspandita in
prezent. Aproape invariabil exista teama, mai ales in randul femeilor
tinere si al adolescentelor, de cresterea in greutate, acnee,
hirsutism si pot sa respinga ideea utilizarii de contraceptive
pe baza acestor temeri. Femeile peste 30 de ani evita utilizarea
contraceptivelor hormonale de teama urnor eventuale reactii adverse severe cardiovasculare, metabolice, dar mai ales
cancerigene.
Cresterea ponderala a constituit
intr-adevar cel mai frecvent si cel mai important efect advers al contraceptivelor progesteronice (35,94%) in
lotul studiat, cunoscut fiind faptul ca incidenta excesului
ponderal este mai mare pentru preparatele exclusiv progesteronice fata
de pilulele orale combinate. La aceste paciente se recomanda schimbarea
tipului de contraceptiv, eventual utilizarea unuia cu doze mai mici de hormoni sau chiar trecerea la COC cu
componenta progestativa de ultima generatie, lipsite
de efectele androgenice. S-a observat ca la 46 de femei din lotul studiat
a aparut amenoreea secundara ca semn de contraceptie
eficienta si nu de graviditate. Cefaleea si migrena au fost
acuzate de 63 dintre paciente, iar tensiune mamara aparut la 43 de
paciente.
Tulburarile dispeptice prezente in destul de
multe cazuri (94) pot constitui un motiv de insatisfactie si complianta
scazuta, iar severitatea si/sau persistenta lor impune
inlocuirea cu un preparat cu doze mai mici de hormoni. Nu au fost observate nici un fel de reactii adverse
cardiovasculare, metabolice sau cancerigene secundare administrarii
preparatelor hormonale, fapt explicat prin durata scurta a studiului. In
concluzie, efectele secundare ale contraceptivelor orale nu constituie probleme
ce nu pot fi remediate prin tratament sau prin utilizarea altei metode
contraceptive, adaptata fiecarui caz.
Tabelul 18 : Repartitia in
functie de tipul de DIU folosit
|
Nr. crt.
|
Tipul de DIU folosit
|
Numar
femei
|
Procent
|
|
Multiload Cu 250
|
247 din
503
|
|
|
Cooper T
|
103 din
503
|
|
|
Alte tipuri
|
153 din
503
|
|
Graficul 18: Repartitia in functie de tipul de DIU folosit
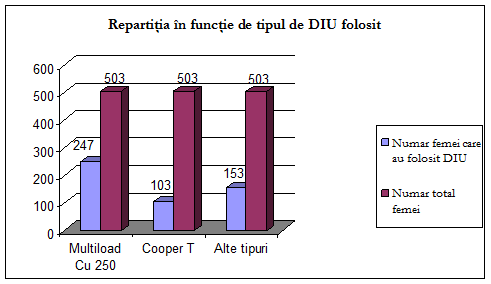
Observatii:
In conditiile
socio-economice actuale, DIU este o metoda contraceptiva larg
folosita datorita costului destul de scazut, a
usurintei de procurare, a eficacitatii
crescute in prevenirea sarcinii in conditiile aplicarii corecte
si faptului ca nu presupune o atentie deosebita din
partea femeii. DIU reprezinta metoda de electie pentru femeile care
au cel putin o nastere si care nu doresc o sarcina in
viitorul apropiat si chiar pentru femeile multipare cu uter cicatricial, cu conditia ca DIU sa
fie aplicat dupa cel putin un an de la operatie.
Alegerea tipului de DIU se face
prin histerometrie care apreciaza marimea cavitatii uterine
si permite adaptarea diverselor tipuri de DIU la
particularitatile anatomice ale fiecarei femei. Tipurile de DIU
cel mai frecvent folosite sunt: Multiload (cel mai frecvent) 247 de femei,
Cooper T 103 de femei, Medusa, MPL Cu240Ag si altele 153.
Tabelul 19 : Repartitia in functie de momentul insertiei DIU
|
Nr. crt.
|
Momentul
insertiei DIU
|
Numar femei
|
Procente
|
|
In primele 7 zile dupa
nastere
|
16
din 503
|
|
|
In primele 4 -6 saptamani postpartum
|
487 din
503
|
|
Graficul 19:
Repartitia in functie de momentul insertiei DIU
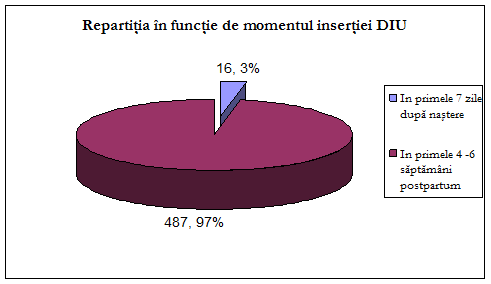
Observatii:
In literatura de specialitate se
recomanda ca insertia dispozitivelor
intrauterine la femeile aflate in perioada postpartum sa se faca
astfel:
. Insertia imediata
(postplacentara) sau in primele 7 zile dupa nastere este
limitata prin:
Riscul expulziei
Procentul crescut de sarcini care pot apare
Riscul de perforatie
Necesitatea insertiei corecte a DIU la nivelul fundului uterin este de
maxima importanta pentru un uter la care, uneori, involutia
nu este completa.
2 . Insertia dupa
operatia cezariana
Autori optimisti declara ca DIU se pot insera chiar in
timpul cezarianei, cand DIU trebuie fixat cu un fir de fundul uterului. Complicatiile
posibile dupa o operatie cezariana fac restrictiv acest mod de
introducere a DIU.
Pentru introducerea DIU,
insertia dupa 4-6
saptamani de la nastere, cand involutia uterina
s-a produs, a dat rezultate foarte bune.
Din cele 503 de femei din
lot care au optat pentru sterilet, doar la 16 dintre ele insertia s-a
facut la cererea acestora in primele zile dupa nastere,
dupa ce li s-a adus la cunostinta faptul ca riscurile
metodei sunt mai mari datorita unei involutii incomplete a uterului. La marea majoritate, momentul insertiei a
fost Ia 4 - 6 saptamani postpartum, respectand datele din
literatura dar si experienta personala privind accidentele
si incidentele metodei.
Tabelul 20 : Repartitia in functie de
continuitatea utilizarii DIU
|
Nr. crt.
|
Durata de
folosire a DIU
|
Numar femei
|
Procente
|
|
0-1 an
|
|
|
|
1- 5 ani
|
|
|
|
5 ani
|
|
|
Graficul 20 : Repartitia in
functie de continuitatea utilizarii DIU
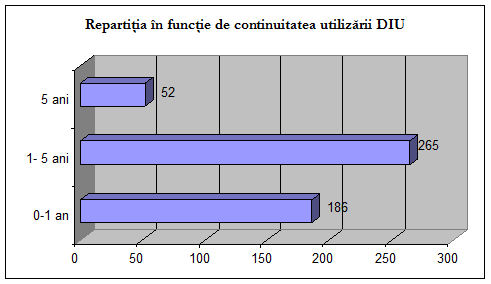
Observatii:
Stabilirea continuitatii de utilizare a DIU a fost relativ greu
de apreciat, o parte din femeile luate in
studiu in perioada de alaptare nemaiprezentandu-se ulterior la
controalele periodice. Din cele 70 de femei care au optat pentru introducerea
unui DIU dupa nastere in anul 1997, s-a constatat, in baza fiselor
contraceptive, ca au continuat sa foloseasca DIU si la 5
ani doar 52 dintre acestea. 186 de femei au avut continuitate de utilizare sub
1 an - fiind incluse aici femeile care apelat la acesta metoda contraceptiva
in cursul anului 2001, precum si cele care au renuntat la folosirea
steriletului in mai putin un an de la insertie. Cea mai mare parte a
utilizatoarelor de DIU s-au situat in intervalul de la 1 la 5 ani, incluzand
femeile care si-au inserat steriletul in perioada 1998-2000 precum si
cele care au renuntat la DIU in aceasta perioada. Cele mai
frecvente cauze de discontinuitae a utilizarii DIU au fost: durerile
pelvine si infectia pelvina, metroragiile
la paciente anterior cu menstre normale, expulzia si dorinta de a
avea o sarcina.
Tabelul 21: Repartitia in functie de complicatile date de
utilizarea DIU
|
Nr. crt.
|
Complicatii ale
folosirii DIU
|
Numar femei
|
Procente
|
|
Metroragie
|
|
|
|
Expulzie
|
|
|
|
Infectie
|
|
|
|
Durere pelvina
|
|
23,06 %
|
|
Dismenoree /hipermenoree
|
|
|
Graficul 21: Repartitia in functie de complicatiile
utilizarii DIU
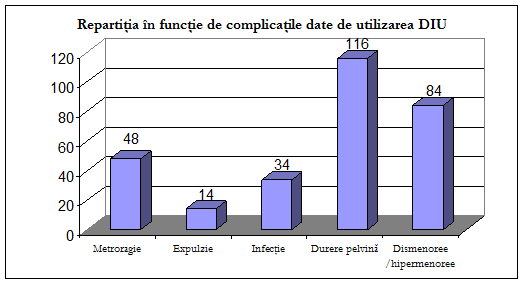
Observatii:
DIU este una din metodele contraceptive extrem de
eficiente dar a carui utilizare implica si riscul unor
reactii adverse ce pot constitui uneori indicatii de extractie a
acestuia. Cele mai frecvente efecte adverse aparute in urma utilizarii DIU
in lotul celor 503 de femei care au optat pentru acesta metoda au fost:
durerile
pelvine au fost acuzate de 23,06% din paciente; ele au fost prezente in primele zile de la
insertie si s-au datorat congestiei pelvine secundare implantului sau
contractilitatii uterine induse de dispozitiv prin mecanism iritativ
local. Durerile au cedat in urma tratamentului cu antialgice si
antispastice.
tulburarile de ciclu
menstrual de tip dismenoree/hipermenoree au aparat la 84 de femei prin
efectele mecanice si biochimice de tip inflamator prin care
actioneaza DIU; la unele dintre paciente, mai ales la cele care
anterior au prezentat menstre normale, au fost suficient de severe pentru a se
recomanda extragerea steriletului; in aceste cazuri, ideal ar fi un DIU cu
progesteron care sa scada fluxul menstrual, dar acest tip de
dispozitiv nu este inca disponibil pe piata romaneasca.
metroragia este simptomul
care afecteaza frecvent purtatoarele de DIU. Metroragia este de fapt cauza cea mai importanta care duce la
extragerea DIU. In lotul studiat a fost prezenta la 48 de femei,
dintre care 17 au avut si o infectie asociata (endometrita,
anexita). In restul cazurilor, sangerarea s-a datorat probabil traumatismului local al endometrului si a
modificarilor locale de permeabilitate vasculara si de
flux sanguin generate de prezenta steriletului.
Infectia
pelvina a fost obiectivata prin frotiu Babes -Papanicolau
si cultura la 34 de paciente. Nu s-a putut determina agentul
etiologic. Ca factori favorizanti in aparitia infectiilor au
fost incriminati si statusul marital, stilul de viata,
parteneri sexuali multipli, starea sociala.
Expulzia DIU a fost cea
mai rara complicatie, aparand la 14 femei. Factorii
favorizanti ai expulziei au fost considerati: insertia
defectuoasa, disproportia dintre dimensiunile uterului si cele
ale dispozitivului utilizat, ruptura comisurala postnatala. Este
necesar ca femeile cu DIU sa-si controleze singure, lunar existenta
firului, care arata ca DIU nu a fost expulzat.
Tabelul 22 : Repartitia in functie de tipul
metodelor locale si de bariera folosite
|
Nr. crt.
|
Tipul metodei
|
Numar
femei
|
Procente
|
|
Prezervative masculine
|
|
|
|
Diafragme
|
|
|
Graficul 22: Repartitia in
functie de tipul metodelor locale si de bariera folosite
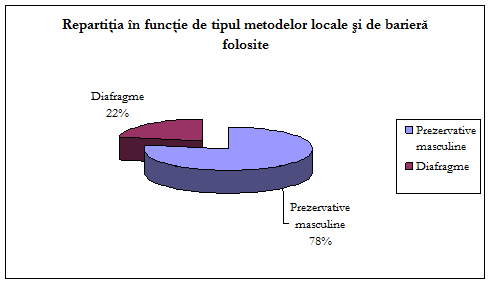
Observatii:
Din
totalul lotului de 1341 de femei, doar 206 au apelat pe perioada lactatiei
la metode locale si de bariera, cele mai multe - 161 preferand utilizarea
ce catre partener a condomului si restul de 45 apeland la diafragme
sau capisoane. De mentionat ca pentru ambele metode s-a recomandat
asocierea spermicidelor. Lactatia singura poate oferi o protectie contraceptiva
de aproximativ 90%. Asocierea unei alte
metode contraceptive este indicata pentru o mai mare siguranta. Metodele
de bariera sunt preferate deoarece nu au efecte secundare asupra fatului
sau cantitatii de lapte. Metodele de bariera pot fi larg
folosite in aceasta perioada cand fertilitatea e scazuta si nu necesita o
metoda contraceptiva cu eficacitate maxima. Condoamele
lubrifiate sunt utile in acesta perioada cand mucoasa vaginala nu
si- a recapatat calitatile obisnuite; ele sunt
larg raspadite pe piata si au un pret de cost
accesibil. Spermicidele pot fi utilizate cu succes chiar dupa 3
saptamani postpartum (daca organele genitale au involuat
corespunzator). Cu toate acestea, utilizarea metodelor locale in lotul
studiat a fost scazuta prin:
eficienta relativ
scazuta, mai ales daca nu sunt folosite corect;
dependenta de actul
sexual;
prezervativele
masculine au fost cel mai frecvent utilizate datorita faptului ca sunt larg
raspandite pe piata si relativ ieftine; cu toate acestea
ele implica pierderea controlului femeii asupra metodei contraceptive ca
si o buna cooperare din partea partenerului;
diafragmele si
capisoanele, desi sunt sub controlul femeii, sunt mai greu accesibile
pe piata si necesita si un control medical periodic.
Tabelul 23 : Repartitia in functie de momentul
realizarii sterilizarii chirurgicale
|
Nr. crt.
|
Momentul
realizarii sterilizarii chirurgicale
|
Numar femei
|
Procente
|
|
Imediat postpartum
|
6 in 31
|
|
|
In momentul nasterii
prin operatie cezariana
|
3 din 31
|
|
|
La 4 saptamani postpartum
|
22 din 31
|
|
Graficul 23: Repartitia in
functie de momentul realizarii sterilizarii chirurgicale
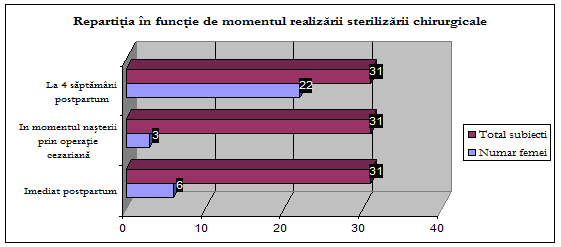
Observatii
Sterilizarea chirurgicala definitiva este metoda cea mai rar
utilizata, deoarece nu exista o educatie corespunzatoare si
o informatie suficienta si corecta in acest sens; chiar
daca femeile cunosc uneori suficiente date despre aceasta metoda
contraceptiva, ele se hotarasc greu sa o aleaga,
deoarece este o metoda definitiva, ireversibila .Astfel se
explica de ce numai 31 de femei dintr-un total de 1341 au ales ca metoda contraceptiva sterilizarea
chirurgicala si de ce 22 dintre acestea au amanat momentul
realizarii pana la 4 saptamani postpartum, numai 6 optand
pentru sterilizare in primele zile postpartum si doar 3 pentru ligatura
tubara in momentul nasterii prin operatie cezariana.
B. CONCLUZII
Utilizarea metodelor de
contraceptie inca din perioada de lactatie este benefica
si
eficienta, ea ducand la scaderea mortalitatii materne prin
avort si complicatiile
acestuia si la scaderea mortalitatii si
morbiditatii infantile. Spatierea nasterilor duce
la cresterea sperantei de viata la nou nascut. Din
aceste considerente, promovarea
debutului contraceptiei inca din
postpartum trebuie sa constituie un imperativ pentru
toate programele de planificare familiala.
Nici o metoda
contraceptiva nu se potriveste tuturor pacientelor. Analiza risc-
beneficiu trebuie realizata individual, pentru fiecare femeie sau cuplu in
parte si sa
se descopere metoda contraceptiva cea mai
eficienta, sigura si acceptabila, care i s-ar
potrivi cel mai bine. Antecedentele personale fiziologice sau
patologice, obiceiurile
de viata, gradul de instruire socio-profesioanla, suportul
partenerului, tipul de viata
sexuala-toate acestea trebuie luate in consideratie atunci cand se
opteaza pentru
una din metodele contraceptive.
Avantajele si
dezavantajele unei metode contraceptive, ca si efectele secundare trebuie
bine cantarite, astfel incat raportul risc-beneficiu sa fie optim.
Medicul trebuie sa aiba in vedere aceste lucruri in momentul recomandarii
unei metode contraceptive, trebuie sa-i explice pacientei care sunt
limitele metodelor, efectele secundare si in ce masura unele dintre
ele pot fi corectate.
Metodele contraceptive
hormonale pe baza exclusiv de progestative (preparate orale, injectabile
sau implante) reprezinta metoda hormonala de electie in perioada
de lactatie. Tipurile de contraceptive progestative nu modifica
secretia lactata. Trecerea din
laptele matern la sugar este in cantitate scazuta, insasi
pilulele avand o concentratie scazuta de progestativ. Aceasta
cantitate nu s-a dovedit a avea efecte negative asupra sugarului.
Numarul femeilor
care folosesc DIU este aproape egal cu cel al femeilor care au ales
contraceptia hormonala ca metoda contraceptiva. Utilizarea
DIU in lactatie este ideala, fiind o metoda care nu interfera cu
alaptarea si nici cu modificarile fiziologice din postpartum; de
asemenea, este indicata pentru femeile care au cel putin o
nastere si care nu doresc o noua sarcina in viitorul
apropiat.
Metodele de bariera
pot fi larg folosite in aceasta perioada cand fertilitatea e
scazuta si nu necesita o metoda contraceptiva cu
eficacitate maxima. Metodele de bariera sunt indicate deoarece nu au
efecte secundare asupra fatului sau cantitatii de lapte. Ele sunt insa mai putin folosite
prin eficienta relativ scazuta, mai ales daca nu sunt
folosite corect, prin dependenta de actul sexual si prin
accesibilitatea mica pe piata a diafragmelor si
capisoanelor.
Metoda cea mai rar
utilizata este sterilizarea chirurgicala definitiva. Acest lucru
se explica prin faptul ca nu exista o educatie
corespunzatoare si o informatie
eficienta in acest sens si chiar daca femeile cunosc uneori
suficiente date despre
aceasta metoda contraceptiva, se hotarasc foarte greu
sa o aleaga, deoarece este o
metoda definitiva, ireversibila.
Importanta
contraceptiei in perioada de alaptare consta si in faptul
ca se adreseaza unei grup particular de femei la care lactatia se
insoteste de un efect contraceptiv moderat ce produce spatierea
sarcinilor, ca modalitate de limitare a dezvoltarii familiei. Instruirea
femeilor in legatura cu amenoreea lactationala si
proprietatile contraceptive ale alaptarii este insa
redusa in tarile in curs de dezvoltare, cum este tara noastra. Nu aceleasi sunt
conditiile in tarile dezvoltate socio-economic si in care
exista programe de planificare modeme ce promoveaza din plin
utilizarea amenoreei de lactatie ca metoda contraceptiva
naturala si fiziologica. De aceea, in prezent devine
necesara prezenta in maternitati a unor echipe de cadre medicale
specializate in contraceptie, inclusiv LAM (lactational amenorrhea method),
care sa promoveze alaptarea, LAM si contraceptia, sa
inlature barierele si prejudecatile.
BIBLIOGRAFIE
Aburel E. Obstetrica si ginecologie . Editura
Didactica si Pedagogica, Bucuresti, 1971
Ancar V., lonescu C. Ginecologie. Editura
National, Bucuresti, 1999
Crisan N, Nanu D. Ginecologi. Editura
Stiintifica si Tehnica, Bucuresti, 1997
Crisan N. , Nanu D. Terapeutica
hormonala ginecologica. Societatea Stiinta si
Tehnica, Bucuresti, 1998
Curmingham, MacDonald, Grant- Williams Obstetrics, eighteenth
edition
Dumitrache C., lonescu C., Ranetti A. Endocrinologie.
Elemente de diagnostic si tratament. Editura National, Bucuresti,
1997
Enachescu D., Marcu Gr.M. Sanatate
publica si management sanitar. Editura All, Bucuresti, 1998
Goodman and Gillman ' s . The Pharmacological basis of
therapeutics. 9th Edition, McGraw -
Hill, New - York, 1996
Harrison 's principles of internai medicine- 15th edition,
Mc. Graw -Hill, 2001
Haulica I. Fiziologie Umana . Editura
Medicala, Bucuresti, 1997
IPPF (Federatia Internationala de Planning
Familial) si Institutul de
Igiena si Sanatate Publica Bucuresti. Manual de 'Family Planning'. Editura Medicala, Bucuresti, 1991
Leon Sperhoff , Robert H . Glass, Nathan G. Kase. Clinical Gynecologic
Endocrinology and Infertility. 5th Edition, 1994
Luca Vasile. Anticonceptie.
Anticonceptionale. Editura Medicala , Bucuresti, 1991
Nanu D., Marinescu B. , Nanu M. Contraceptie .
Societatea Stiinta si Tehnica Bucuresti, 1996
Stroescu Valentin. Bazele Farmacologice ale Practicii
Medicale . Editia a VII -a, Editura Medicala, Bucuresti,
2001
Teodorescu- Exarcu I.- Fiziologia si fiziopatologia
sistemului endocrin . Editura Medicala, Bucuresti, 1989
Virtej Petrache , Virtej Ioana. Ginecologie
endocrinologica . Editura ALL , Bucuresti, 2000
Virtej Petrache . Obstetrica fiziologica
si patologica . Editura ALL , Bucuresti , 1997,335-345
Virtej Petrache . Ginecologie . Editura ALL ,
Bucuresti, 1997
Zbrancea E.- Contraceptia , Editura Junimea ,
Iasi 1990.
***Betrabet SS , Shikary ZK , Todoywalla SP , Patel D, Saxena BN ; Transfer of NET and LNG from a singie
tabiet into the infant' s circulation through the mother's milk; Contraception 35: 517, 1987
***Croxatto HB , Diaz S, Peralta O, Juez G, Herreros C, Casado ME,
Salvatierra AM, Miranda P, Dum E; Fertility regulation in nursing women: IV.
Long term influence of a low doze combined
oral contraceptive initiated at day 30 postpartum upon lactational chlld growth; Contraception 27 :13, 1983
***Peralta O , Diaz S, Juez G, Herreros C, Casado ME, Salvatierra AM,
Miranda P, Durn E , Croxatto HB; Fertility regulation in nursing women: V. Long term influence of a low doze combined oral contraceptive
initiated at day 90 postpartum upon lactation and infant
growth; Contraception 27:27, 1983
***Who Task Force on Oral Contraceptive. Effect of hormonal contraceptives
on milk volume and infant growth.
Contraception 30:505, 1984

























